اختلال دوقطبی نوع دو

| اختلال دوقطبی نوع دو | |
|---|---|
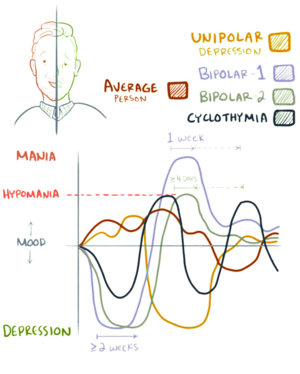 | |
| نمایش گرافیکی اختلال دوقطبی نوع یک، اختلال دوقطبی نوع دو و سایکلوتایمیا | |
| تخصص | روانپزشکی |
| طبقهبندی و منابع بیرونی | |
اختلال دوقطبی نوع دو (به انگلیسی: Bipolar II disorder) یکی از انواع اختلال طیف دوقطبی است که با حداقل یک دوره نیمهشیدایی و حداقل یک دوره افسردگی اساسی مشخص میشود.[۱][۲][۳][۴] تشخیص اختلال دو قطبی II مستلزم این است که فرد هرگز یک دوره شیدایی کامل را تجربه نکرده باشد؛[۵] چرا که یک دوره شیدایی، معیارهای تشخیصی اختلال دو قطبی نوع یک را برآورده میکند.[۲]
هایپومانیا (نیمهشیدایی) یک وضعیت مستمر از خلق و خوی فرد است که با شور و شعف بیش از حد معمول یا تحریک پذیری خلق و خو همراه است، اما شدت آن از مانیا (شیدایی) کمتر است؛ اگرچه همچنان ممکن است بهطور قابل توجهی بر کیفیت زندگی فرد تأثیر بگذارد و منجر به عواقب دائمی شود، از جمله: فشار عصبی، التهاب مزمن و تبعات دائمی اقتصادی- اجتماعی برای فرد (که از هزینه کردنهای بی پروا، روابط بین فردی آسیب دیده و قضاوت ضعیف ناشی میشود).[۶] برخلاف مانیا، هایپومانیا با روانپریشی ارتباطی ندارد.[۱] دورههای هایپومانیک مرتبط با اختلال دو قطبی II باید حداقل چهار روز طول بکشند.[۲][۷]
در اختلال دو قطبی II معمولاً تعداد و شدت دورههای افسردگی از دورههای هایپومانیک بیشتر است.[۲][۸] علاوه بر این، در مقایسه اختلال دو قطبی II با اختلال دو قطبی I، نوع II دورههای افسردگی مکرّر و فواصل کوتاهتری از بهبود را نشان میدهد.[۱][۲] در مقایسه با نوع یک، اختلال دو قطبی II دورههای مزمنتری دارد و جابهجایی بین دورهها در آن مکررتر است.[۱][۹] همچنین، دو قطبی II نسبت به دو قطبی I یا افسردگی تک قطبی با خطر افکار و رفتارهای خودکشی بیشتری همراه است.[۱][۹] اگرچه در باور عمومی تصور بر این است که دو قطبی II نوع ملایم تری از نوع I است، اما این دیدگاه صحیح نیست. انواع I و II میزان ناتوانکنندگی یکسانی دارند.[۱][۱۰]
تشخیص دو قطبی II معمولاً بسیار دشوار است. بیماران معمولاً هنگامی از پزشک کمک میگیرند که در دوره افسردگی هستند یا هنگامی که علائم دوره هایپومانیک آنها به صورت اثراتی ناخواسته مانند سطح بالای اضطراب یا عدم توانایی در تمرکز روی کارها ظاهر میشود. از آنجا که بسیاری از علائم هایپومانیا اغلب به عنوان عملکرد بالای فردی اشتباه گرفته میشوند یا به شخصیت فرد نسبت داده میشوند، بیماران معمولاً از علائم هایپومانیک خود آگاهی ندارند. همچنین بسیاری از افرادی که از دوقطبی II رنج میبرند، دورههایی از بهبود و عملکرد طبیعی دارند. در نتیجه هنگامی که بیماران به پزشک مراجعه میکنند، اغلب قادر به ارائه تمام اطلاعات لازم برای ارزیابی دقیق وضعیت خود به پزشک خود نیستند. به همین دلیل بیماری اغلب به اشتباه افسردگی تک قطبی تشخیص داده میشود.[۱][۲][۹] دو قطبی II شایعتر از دو قطبی I است، در حالی که دو قطبی II و اختلال افسردگی اساسی نرخ تشخیصی یکسانی دارند.[۱۱] از بین تمام افرادی که در ابتدا با اختلال افسردگی اساسی تشخیص داده شدهاند، بین ۴۰ تا ۵۰ درصد بعداً با دوقطبی I یا دوقطبی II تشخیص داده میشوند.[۱] اختلال سوءمصرف مواد (که با دوقطبی II همرخدادی بالایی دارد) و دورههای افسردگی مختلط نیز ممکن است شناسایی دقیق دوقطبی II را دشوارتر کند.[۲] با وجود این دشواریها، مهم است که بیماری افراد مبتلا به دوقطبی II به درستی ارزیابی شود تا بیماران بتوانند درمان مناسب را دریافت کنند. استفاده از داروهای ضدافسردگی، در غیاب تثبیت کنندههای خلقی، با بدتر شدن علائم دوقطبی II ارتباط دارد.[۱]
علائم و نشانهها[ویرایش]
دوره هایپومانیک (نیمهشیدایی)[ویرایش]
هایپومانیا مشخصه اصلی اختلال دو قطبی II است. هایپومانیا حالتی است که با سرخوشی و/یا خلق و خوی تحریک پذیر مشخص میشود. برای اینکه یک اپیزود به عنوان هیپومانیک شناخته شود، فرد باید سه یا بیشتر از سه علامت از علائم زیر را داشته باشد و باید وجود آنها حداقل چهار روز متوالی طول بکشد و تقریباً هر روز و در هر روز، در بیشتر مواقع دیده شوند.[۱][۲]
- افزایش اعتماد به نفس و خودبزرگپنداری
- کاهش نیاز به خواب (به عنوان مثال، فقط ۳ ساعت خواب.
- پرحرفی بیشتر از حد معمول یا فشار درونی برای پرحرفی.
- پرواز ایدهها یا تجربه ذهنی که افکار در حال مسابقه هستند.
- پرش افکار و تجربه سابجکتیو از حرکت سریع الگوهای فکری در ذهن.
- حواسپرتی (به عنوان مثال، توجه بیش از حد به محرکهای بیرونی غیر مهم یا بی ربط) که در رفتارهای بیمار مشاهده شده یا خود بیمار به آن اشاره میکند.
- افزایش فعالیتهای هدفمند (از نظر اجتماعی، در محل کار یا مدرسه، یا از نظر جنسی) یا آژیتاسیون.
- مشارکت بیش از حد در فعالیتهایی که دارای پتانسیل بالایی برای عواقب خطرناک هستند (به عنوان مثال، خرید بی قید و شرط، بی احتیاطیهای جنسی یا سرمایهگذاریهای بلااستفده تجاری).
تشخیص هایپومانیا از مانیا بسیار مهم است. بهطور کلی مانیا شدت بیشتری دارد و عملکرد را مختل میکند، و حتی گاهی منجر به بستری شدن در بیمارستان شده و در موارد شدید موجب روانپریشی میشود. در مقابل، هایپومانیا معمولاً عملکرد را افزایش میدهد. به همین دلیل، دور از انتظار نیست که هیپومانیا مورد توجه بیمار قرار نگیرد. غالباً تا زمانی که افراد یک دوره افسردگی را تجربه نکنند، به دنبال درمان نمیروند و این صورت هم ممکن است سابقه هایپومانیا آنها تشخیص داده نشود. اگرچه ممکن است هیپومانیا عملکرد فرد را افزایش دهد، اما دورههای هایپومانیک باید درمان شوند زیرا ممکن است بروز یک دوره افسردگی را تسریع کنند.[۱][۲]
دوره افسردگی[ویرایش]
اغلب در طول دورههای افسردگی است که بیماران دوقطبی II کمک میگیرند. علائم ممکن است سندرمال (نشانگان) یا سابسندرومال (زیرنشانگان) باشند.[۱] علائم افسردگی دوقطبی II ممکن است شامل پنج یا بیشتر از پنج علامت از علائم زیر باشد (که حداقل یکی از آنها باید خلق و خوی افسرده یا از دست دادن حس علاقه/لذت باشد). برای تشخیص افسردگی، علائم باید در دورهٔ حداقل دو هفته ای وجود داشته باشند، که نشان از تغییر در عملکرد قبلی فرد در دوره هایپومانیک است.
- خلق و خوی افسرده در بیشتر طول روز، و تقریباً هر روز، که توسط فرد به صورت تجربه ذهنی گزارش میشود (به عنوان مثال، بیمار احساس غم، پوچی یا ناامیدی میکند) یا توسط مشاهده دیگران از بیمار گزارش میشود (به عنوان مثال، بیمار گریان به نظر میرسد). (در کودکان و نوجوانان، این مورد میتواند خود را به صورت خلق و خوی تحریک پذیر نشان دهد)
- در بیشتر طول روز، و تقریباً هر روز، از علاقه و لذت نسبت به همه یا تقریباً همه فعالیتها بهطور چشمگیری کاسته میشود. (که توسط خود فرد یا مشاهدات از بیمار گزارش میشود)
- کاهش یا افزایش قابل توجه وزن درحالی که فرد رژیم نگرفتهاست (به عنوان مثال، تغییر بیش از ۵٪ از وزن بدن در طول یک ماه)، یا کاهش یا افزایش اشتها تقریباً در هر روز. (به عنوان مثال، در کودکان این مورد به صورت عدم افزایش وزن مورد انتظار دیده میشود)
- بی خوابی یا پرخوابی تقریباً در هر روز
- آژیتاسیون یا کندشدگی ذهنی-حرکتی تقریباً در هر روز (که توسط دیگران مشاهده میشود؛ نه صرفاً بر اساس احساس ذهنی بیمار مبنی بر بیقراری یا کند شدگی).
- خستگی یا از دست دادن انرژی تقریباً در هر روز.
- احساس بیارزشی یا احساس گناه بیمورد بیش از حد تقریباً در هر روز (که صرفاً به دلیل سرزنش فرد یا احساس گناه وی مبنی بر اینکه وی بیمار است، نیست).
- کاهش توانایی تفکر یا تمرکز، یا احتمالاً تحریک پذیری یا بلاتکلیفی فرد، تقریباً در هر روز (که توسط خود فرد یا مشاهدات از بیمار گزارش میشود)
- افکار مکرر دربارهٔ مرگ (نه صرفاً ترس از مرگ)، افکار مکرر دربارهٔ خودکشی اما بدون طرح و برنامه مشخص برای انجام آن، اقدام به خودکشی یا طرح برنامهای خاص برای انجام خودکشی.
شواهد نشان میدهد که نوع افسردگی در دوقطبی II با افسردگی آتیپیک ارتباط نزدیکی دارد. این بدان معنا است که بسیاری از بیماران دوقطبی II در فاز افسردگی، در برخی جنبهها، علائم معکوس افسردگی تیپبکال را نشان میدهند. بیماران دوقطبی II ممکن است تمایل به پرخوابی و پرخوری داشته باشند، در حالی که بهطور معمول بیماران افسرده کمتر میخوابند و کمتر از حد معمول غذا میخورند.[۱][۹]
دوره خلق ترکیبی-افسردگی[ویرایش]
دوره خلق ترکیبی-افسردگی زمانی اتفاق میافتد که بیمار همزمان دچار افسردگی و دچار خصیصههای غیرسرخوشانه و سابسندرومال هایپومانیا شود. تشخیص دوقطبی II در شرایطی که بیمار در این دوره است، بسیار دشوار است. در دوره خلق ترکیبی-افسردگی، فرد افسردهاست؛ اما علائم زیر از سری علائم هایپومانیا نیز وجود دارد:
- تحریک پذیری و کجخلقی
- بیش فعالی ذهنی
- بیش فعالی رفتاری
دوره خلق ترکیبی نسبت به افسردگی غیرترکیبی با خطر خودکشی بیشتری ارتباط دارد. داروهای ضدافسردگی ممکن است این خطر را افزایش دهند.[۱][۲]
عود[ویرایش]
در صورت عود یک اپیزود جدید، اغلب علائم زیر رخ میدهد که میتوانند علائم هشدار دهنده اولیه باشند.[۱۲]
- اختلال در خواب؛ بیمار به خواب کمتری نیاز دارد و احساس خستگی نمیکند.
- پرش و حرکت سریع الگوهای فکری و الگوهای کلامی.
- اضطراب
- تحریک پذیری و کجخلقی
- شدت یافتن واکنشهای عاطفی
- هزینه مالی بیشتر از حد معمول
- پرخوری و پرمصرفی، از جمله غذا، مواد مخدر یا الکل
- مشاجره با اعضای خانواده و دوستان
- در دست گرفتن همزمان تعداد زیادی پروژه کاری
افراد مبتلا به اختلال دوقطبی ممکن است دچار گسست شوند تا خود را با هر خلق و خویی که تجربه میکنند، مطابقت بدهند. برای برخی، این کار عامدانه صورت میگیرد، تا برای خود وسیلهای برای فرار از ضربه روحی ناشی از دوره افسردگی مهیا کنند، یا صرفاً با مرزبندی رفتارها و برداشتهای خود زندگی خود را بهتر تنظیم کنند.[۱۳] مطالعات نشان میدهد که عوامل زیر ممکن است باعث عود یک دوره جدید در بیماران دوقطبی II شود.[۱۴]
- وقایع استرسزای زندگی
- انتقاد و فشار بستگان یا همسالان
- استفاده از داروهای ضدافسردگی
- مختل شدن ساعت زیستی
اختلالات همایند[ویرایش]
اختلالات روانی همراه در افراد مبتلا به دوقطبی II بسیار شایع است. در حقیقت، افراد مبتلا دو برابر بیشتر از حالت عادی احتمال ابتلا به اختلالی همایند را دارند. این موارد شامل اختلالات اضطرابی، اختلالات غذاخوردن، اختلالات شخصیت (دسته B) و اختلالات مصرف مواد است. در مورد اختلال دو قطبی II، محافظه کارانهترین برآورد شیوع مادام العمر الکل یا سایر اختلالات مصرف مواد ۲۰٪ است. در بیماران مبتلا به اختلال مصرف مواد همراه و BP-II، دورهها بیشتر است و انطباق با درمان کاهش مییابد. مطالعات اولیه نشان میدهد که مصرف مواد همزمان با افزایش خطر خودکشی نیز ارتباط دارد.
علل[ویرایش]
محققین در حال بررسی علل احتمالی ابتلا به اختلال دوقطبی هستند و اکثر آنها اتفاق نظر دارند که یک علت منفرد وجود ندارد.[۱۵] مطالعات بسیار کمی برای بررسی علل احتمالی دوقطبی II انجام شدهاست.[۱۶] مطالعاتی که برای ریشهیابی علل ایجاد دوقطبی I و دوقطبی II انجام شده، این دو اختلال را از هم تفکیک نکردهاند و نتایج قطعی نداشتهاند. محققان دریافتهاند که در بیماران دارای دو قطبی I یا II ممکن است غلظت کلسیم خون افزایش یابد، اما نتایج قطعی نیست؛ مطالعات انجام شده در این مورد تفاوت معناداری بین افراد مبتلا به دوقطبی I یا دوقطبی II پیدا نکردهاند. تحقیقی در مورد فاکتورهای ژنتیکی اختلال دوقطبی II انجام شدهاست و نتایج آن غیرقاطع است. با این حال، محققان در این تحقیق دریافتند که در بستگان افراد مبتلا به دوقطبی II، احتمال ابتلا به اختلال دوقطبی II یا افسردگی اساسی نسبت به اختلال دو قطبیI، بیشتر است.[۱۲] علت اختلال دوقطبی را میتوان به عملکرد نادرست ناقلهای عصبی که آمیگدال را بیش از حد تحریک میکنند، و به نوبه خود باعث میشود که قشر پیشپیشانی به درستی کار نکند، نسبت داد. بیمار دو قطبی غرق در تحریک عاطفی میشود که هیچ راهی برای درک آن وجود ندارد، که میتواند به صورت مانیا برور پیدا کند و اثرات افسردگی را تشدید کند.[۱۷]
تشخیص[ویرایش]
فردی که به اختلال دوقطبی II مبتلا شدهاست حداقل یک دوره هایپومانیا، و یک یا چند دوره افسردگی اساسی را تجربه کرده اما هیچ دوره مانیا را تجربه نکردهاست. اگرچه گاهی تصور میشود که دوقطبی II از نظر شدت علائم از دوقطبی I خفیفتر است، اما در واقع دوقطبی II از نظر تکرار و تناوب اپیزودها شدیدتر و از نظر سیر روند کلی بیماری از دوقطبی I مزمنتر است. مبتلایان به دوقطبی II تعداد اپیزودهای افسردگی بیشتری را تجربه میکنند.[۱۸] معیارهای خاص تعریف شده توسط DSM-5 برای تشخیص دو قطبی II به شرح زیر میباشد:
- معیارهای لازم برای حداقل یک دوره هایپومانیا و حداقل یک دوره افسردگی اساسی برآورده شدهاست.
- هرگز اپیزود مانیا رخ ندادهاست.
- وقوع اپیزودهای هایپومانیک و افسردگی اساسی با اختلال اسکیزوافکتیو، اسکیزوفرنی، اختلال هذیان، یا سایر اختلالات معینشده یا معیننشده طیف اسکیزوفرنی و سایر اختلالات روانپریشی بهتر توضیح دادهنمیشود.
- باعث ایجاد تنش یا اختلال قابل توجه در فعالیتهای اجتماعی، شغلی یا سایر زمینههای عملکردی فرد میشود.[۵]
مطالعات بین اختلالهای دوقطبی I و II از نظر مشخصات بالینی، نرخ اختلالات همایند و سابقه خانوادگی تفاوت عمدهای را نشان میدهند. در طول دورههای افسردگی، بیماران دوقطبی II میزان بالاتری از آژیتاسیون، احساس گناه و شرم، افکار خودکشی و اقدام به خودکشی را نشان میدهند. بیماران دوقطبی II در طول زندگی میزان همبودی بیشتری با بیماریهای محور یک DSM مانند فوبیا، اختلالات اضطراب، مصرف مواد و الکل و اختلالات خوردن را نشان میدهند و بین بیماران دوقطبی II و سابقه خانوادگی ابتلا به بیماریهای روانی، از جمله افسردگی اساسی و اختلالات سوءمصرف مواد ارتباط بالاتری وجود دارد. میزان وقوع بیماریهای روانی در بستگان درجه یک بیماران دوقطبی نوع دو ۲۶/۵ درصد و در بستگان درجه یک بیماران دوقطبی نوع یک ۱۵/۴ درصد است.[۱۸][۱۹]
ابزارهای غربالگری مانند پرسشنامه اختلالات خلقی (MDQ) ابزار مفیدی برای تعیین وضعیت بیمار در میان اختلالات طیف دوقطبی هستند و درگیر شدن خانوادهها در فرایند تشخیص نیز میتواند شانس تشخیص دقیق و تأیید دورههای هایپومانیک را بهبود بخشد. علاوه بر این، ویژگیهای خاصی وجود دارد که نشان از احتمال ابتلای بیماران افسرده اساسی به اختلال دوقطبی است از جمله علائم آتیپیک افسردگی مانند پرخوابی و پورخوری، سابقه خانوادگی اختلال دوقطبی، هایپومانیای ناشی از مصرف دارو، افسردگیهای مکرر یا افسردگی سایکوتیک، افسردگی مقاوم به درمان و افسردگی زودرس یا افسردگی پسزایمانی.[۱۹]
شناساگرها[ویرایش]
- مزمن
- با تنشهای اضطرابی
- با خصیصههای کاتاتونیک
- با خصیصههای ملانخولیک
- با خصیصههای سایکوتیک
- با خصیصههای آتیپیک
- با شروع بیماری پس از زایمان
- شناساگرهای طولی دوره (با و بدون بهبود بین دورهای)
- با الگوی فصلی (فقط در الگوی دورههای افسردگی اساسی اعمال میشود)
- با تناوب دورهای سریع
درمان[ویرایش]
درمان این بیماری بهطور معمول شامل سه محور است: درمان هایپومانیای حاد، درمان افسردگی حاد و جلوگیری از عود هایپومانیا یا افسردگی. هدف اصلی اطمینان حاصل کردن از آسیب نزدن بیمار به خود است.[۲۰]
داروها[ویرایش]
متداولترین روش درمانی برای کاهش علائم اختلال دوقطبی II، دارو است که معمولاً داروهای تثبیتکننده خلق است. با این حال، درمان با داروهای تثبیتکننده خلق ممکن است بیعاطفی هیجانی در بیمار ایجاد کند که وابسته به دوز دارو است. استفاده همزمان از داروهای بازدارنده بازجذب سروتونین ممکن است به برخی از افراد مبتلا به اختلال دوقطبی II کمک کند، اگرچه این داروها باید با احتیاط استفاده شوند زیرا اعتقاد بر این است که ممکن است باعث عود دوره هایپومانیا شوند.[۲۰] مدیریت دارویی اختلال دوقطبی II بهطور کلی با شواهد قوی پشتیبانی نمیشود، و این شواهد محدود به نتایج تعدادی کارآزمایی تصادفی کنترلشده (RCTs) منتشر شده در این زمینه است. برخی از داروهای مورد استفاده عبارتند از:[۲۰]
- لیتیم - شواهد زیادی در مؤثر بودن لیتیم در درمان علائم افسردگی و هایپومانیا در بیماران دوقطبی II وجود دارد. علاوه بر این، از عملکرد آن به عنوان تثبیت کننده خلق و خو میتوان برای کاهش خطر عود دوره هایپومانیا در بیماران تحت درمان با داروهای ضدافسردگی استفاده کرد.
- داروهای ضدتشنج - شواهدی وجود دارد که نشان میدهد لاموتریژین خطر عود در دوقطبی II با تناوب دورهای سریع را کاهش میدهد. به نظر میرسد این دارو در بیماران دوقطبی II نسبت به دوقطبی I مؤثرتر است، و این نشان میدهد که لاموتریژین برای درمان افسردگی بیشتر از دورههای مانیا مؤثر است. دوز بین ۱۰۰–۲۰۰ میلیگرم بیشترین اثر را داشتهاند، در حالی که دوزهای آزمایشی ۴۰۰ میلیگرم پاسخ کمی ایجاد کردهاند.[۲۱]یک کارآزمایی بزرگ و چند مرکزه در مقایسه کاربامازپین و لیتیم طی دو سال و نیم نشان داد که کاربامازپین از نظر جلوگیری از عود اپیزودهای بعدی در دوقطبی II مؤثرتر است، اگرچه لیتیوم در افراد مبتلا به دوقطبی I مؤثرتر است. همچنین برخی شواهد در مورد اثربخشی استفاده از والپروات و توپیرامات وجود دارد. نتایج حاصل از استفاده از گاباپنتین ناامید کننده بودهاست.
- داروهای ضدافسردگی - شواهدی وجود دارد که از استفاده از داروهای ضد افسردگی SSRI و SNRI در دوقطبی II پشتیبانی میکنند. در واقع، برخی منابع آنها را یکی از اولین خطوط درمانی دوقطبی II میدانند.[۲۲]با این حال، در دوقطبی II داروهای ضدافسردگی خطرات قابل توجهی را نیز شامل میشوند، از جمله تغییر دوره به مانیا، تناوب دورهای سریع و دیسفوری[۲۳]بنابراین بسیاری از روانپزشکان توصیه میکنند که از آنها را برای درمان دوقطبی استفاده نشود. در صورت استفاده، داروهای ضدافسردگی بهطور معمول با یک تثبیت کننده خلق و خو ترکیب میشوند.
- داروهای ضدروانپریشی - شواهد خوبی در مورد مؤثر بودن استفاده از کوتیاپین وجود دارد که برای جلوگیری از عود مانیا و افسردگی کمک میکند[۲۴] و برای این منظور توسط FDA تأیید شدهاست. همچنین برخی شواهد حاکی از مؤثر بودن استفاده از ریسپریدون است، اگرچه کارآزمایی مربوطه تحت کنترل پلاسیبو نبوده و در برخی بیماران استفاده از سایر داروها تحقیق را پیچیده کرده بود.
- آگونیستهای دوپامین - شواهدی در مورد مؤثر بودن پرامیپکسول در یک کارآزمایی تصادفی کنترلشده به دست آمدهاست.
درمانهای غیردارویی[ویرایش]
درمانهای غیردارویی نیز میتوانند به مبتلایان به این بیماری کمک کنند. این درمانها شامل رفتاردرمانی شناختی، رواندرمانی تحلیلی، روانکاوی، ریتم درمانی اجتماعی، درمان بین فردی، رفتار درمانی، شناخت درمانی، هنردرمانی، موسیقیدرمانی، آموزش روان، ذهنآگاهی، نوردرمانی و درمان خانواده محور است. با وجود روان درمانی و دارو درمانی، عود بیماری هنوز هم ممکن است اتفاق بیفتد.[۲۵]
منابع[ویرایش]
- ↑ ۱٫۰۰ ۱٫۰۱ ۱٫۰۲ ۱٫۰۳ ۱٫۰۴ ۱٫۰۵ ۱٫۰۶ ۱٫۰۷ ۱٫۰۸ ۱٫۰۹ ۱٫۱۰ ۱٫۱۱ ۱٫۱۲ ۱٫۱۳ Benazzi F (2007). "Bipolar II disorder: Epidemiology, Diagnosis and Management". CNS Drugs (Therapy in Practice). 21 (9): 727–40. doi:10.2165/00023210-200721090-00003. PMID 17696573. S2CID 28078494.
- ↑ ۲٫۰۰ ۲٫۰۱ ۲٫۰۲ ۲٫۰۳ ۲٫۰۴ ۲٫۰۵ ۲٫۰۶ ۲٫۰۷ ۲٫۰۸ ۲٫۰۹ Berk M, Dodd S (February 2005). "Bipolar II disorder: a review". Bipolar Disorders. 7 (1): 11–21. doi:10.1111/j.1399-5618.2004.00152.x. PMID 15654928.
- ↑ Hurley K (24 November 2020). "Bipolar Disorder and Depression: Understanding the Difference". Psycom. Retrieved 29 January 2021.
{{cite web}}: نگهداری CS1: url-status (link) - ↑ "Bipolar Diagnosis". WebMD (به انگلیسی). Atlanta, Georgia. 29 January 2021. p. 1. Retrieved 30 January 2021.
{{cite web}}: نگهداری CS1: url-status (link) - ↑ ۵٫۰ ۵٫۱ American Psychiatric Association. American Psychiatric Association. DSM-5 Task Force. (2017) [2013]. Diagnostic and statistical manual of mental disorders: DSM-5 (5th ed.). Washington, D.C.: American Psychiatric Association. p. 139. ISBN 978-0-89042-554-1. OCLC 1042815534 – via Internet Archive.
- ↑ Suppes, Trisha (2019). Bipolar II Disorder Recognition, Understanding, and Treatment. American Psychiatric Association Publishing.
- ↑ Buskist W, Davis SF, eds. (2008). 21st Century Psychology: A Reference Handbook. Thousand Oaks, California: Sage Publications. pp. 290. ISBN 978-1-4129-4968-2 – via Internet Archive.
- ↑ "Bipolar II Disorder". WebMD. Reviewed by Smitha Bhandari, MD on April 14, 2020. p. 2. Retrieved 31 January 2021.
{{cite web}}: نگهداری CS1: url-status (link) نگهداری CS1: سایر موارد (link) - ↑ ۹٫۰ ۹٫۱ ۹٫۲ ۹٫۳ Mak AD (2007). "A short review on the diagnostic issues of bipolar spectrum disorders in clinically depressed patients -- Bipolar II disorder". Hong Kong Journal of Psychiatry. 17: 139–144. Archived from the original on 13 August 2020. Retrieved 6 June 2021 – via Gale.
- ↑ Merikangas KR, Lamers F (January 2012). "The 'true' prevalence of bipolar II disorder". Current Opinion in Psychiatry. 25 (1): 19–23. doi:10.1097/YCO.0b013e32834de3de. PMID 22156934. S2CID 10768397.
- ↑ Benazzi, Franco (March 2004). "How to treat bipolar II depression and bipolar II mixed depression?". The International Journal of Neuropsychopharmacology (به انگلیسی). 7 (1): 105–106. doi:10.1017/S146114570300395X. ISSN 1461-1457. PMID 14731315.
- ↑ ۱۲٫۰ ۱۲٫۱ Orum, Margo (2008). "The Role of Wellbeing Plans in Managing Bipolar II Disorder". In Parker, Gordan (ed.). Bipolar II Disorder: Modelling, Measuring, and Managing. Cambridge, England: Cambridge University Press. ISBN 978-0-521-87314-7.
- ↑ Smith, Meg (2008). "Survival Strategies for Managing and Prospering with Bipolar II Disorder". In Parker, Gordan (ed.). Bipolar II Disorder: Modelling, Measuring, and Managing. Cambridge, England: Cambridge University Press. pp. 195–203. ISBN 978-0-521-87314-7.
- ↑ Proudfoot J, Doran J, Manicavasagar V, Parker G (October 2011). "The precipitants of manic/hypomanic episodes in the context of bipolar disorder: a review". Journal of Affective Disorders. 133 (3): 381–7. doi:10.1016/j.jad.2010.10.051. PMID 21106249.
- ↑ The National Institute of Mental Health (January 2020). "Bipolar Disorder" (به انگلیسی). National Institute of Mental Health. Risk Factors. Retrieved 31 January 2021.
{{cite web}}: نگهداری CS1: url-status (link) - ↑ Leahy RL (2007). "Bipolar disorder: Causes, contexts, and treatments". Journal of Clinical Psychology. 63 (5): 417–424. doi:10.1002/jclp.20360. ISSN 0021-9762. PMID 17417809.
- ↑ Carter J (2009). 9781592578177&pg=PA63 The complete idiot's guide to bipolar disorder. Bobbi Dempsey. New York: Alpha. pp. 63–65. ISBN 978-1-59257-817-7. OCLC 213308949 – via Google Books.
{{cite book}}: Check|url=value (help) - ↑ ۱۸٫۰ ۱۸٫۱ Baek JH, Park DY, Choi J, Kim JS, Choi JS, Ha K, Kwon JS, Lee D, Hong KS (June 2011). "Differences between bipolar I and bipolar II disorders in clinical features, comorbidity, and family history". Journal of Affective Disorders. 131 (1–3): 59–67. doi:10.1016/j.jad.2010.11.020. PMID 21195482.
- ↑ ۱۹٫۰ ۱۹٫۱ Hadjipavlou, George; Yatham, Lakshmi N. (2008). "Bipolar II Disorder in Context: epidemiology, disability, and economic burden". In Parker, Gordan (ed.). Bipolar II Disorder: Modelling, Measuring, and Managing. Cambridge, England: Cambridge University Press. pp. 61–74. ISBN 978-0-521-87314-7.
- ↑ ۲۰٫۰ ۲۰٫۱ ۲۰٫۲ El-Mallakh R, Weisler RH, Townsend MH, Ginsberg LD (2006). "Bipolar II disorder: current and future treatment options". Annals of Clinical Psychiatry. 18 (4): 259–66. doi:10.1080/10401230600948480. PMID 17162626.
- ↑ Hahn CG, Gyulai L, Baldassano CF, Lenox RH (June 2004). "The current understanding of lamotrigine as a mood stabilizer". The Journal of Clinical Psychiatry. 65 (6): 791–804. doi:10.4088/JCP.v65n0610. PMID 15291656.
- ↑ Skeppar P, Adolfsson R (1 January 2006). "Bipolar II and the bipolar spectrum". Nordic Journal of Psychiatry. 60 (1): 7–26. doi:10.1080/08039480500504685. PMID 16500795. S2CID 31045895.
- ↑ Sandlin, Emily KL; Gao, Yonglin; El-Mallakh, Rif S. (2014). "Pharmacotherapy of bipolar disorder: current status and emerging options". Clinical Practice. 11 (1): 39–48. doi:10.2217/cpr.13.85. S2CID 31900250.
- ↑ McIntyre, Roger S; Berk, Michael; Brietzke, Elisa; Goldstein, Benjamin I; López-Jaramillo, Carlos; Kessing, Lars Vedel; Malhi, Gin S; Nierenberg, Andrew A; Rosenblat, Joshua D; Majeed, Amna; Vieta, Eduard (December 2020). "Bipolar disorders". The Lancet (به انگلیسی). 396 (10265): 1841–1856. doi:10.1016/S0140-6736(20)31544-0. PMID 33278937. S2CID 227258944.
- ↑ "Understanding Bipolar Disorder -- Treatment". WedMD.com. Retrieved 22 November 2011.