Varicela

| Varicela | |
|---|---|
| Criança com varicela | |
| Sinónimos | Catapora (Brasil) |
| Especialidade | Infectologia |
| Sintomas | Bolhas muito pruriginosas, dores de cabeça, perda de apetite, cansaço[1] |
| Início habitual | 10–21 dias após exposição[2] |
| Duração | 5–7 dias[1] |
| Causas | Vírus varicela-zoster[3] |
| Prevenção | Vacina contra a varicela[4] |
| Medicação | Calamina em pomada, paracetamol, aciclovir[2] |
| Mortes | 6400 (com herpes zoster)[5] |
| Classificação e recursos externos | |
| CID-10 | B01 |
| CID-9 | 052 |
| CID-11 | 1805574500 |
| DiseasesDB | 29118 |
| MedlinePlus | 001592 |
| eMedicine | ped/2385 derm/74, emerg/367 |
| MeSH | D002644 |
Varicela, também conhecida no Brasil por catapora, é uma doença altamente contagiosa causada pela infeção inicial com o vírus varicela-zoster (VVZ).[3] A doença provoca erupções cutâneas características na pele, a partir das quais se formam pequenas bolhas muito pruriginosas que ganham crosta.[1] Tem geralmente início no peito, nas costas e na face, espalhando-se depois para o resto do corpo.[1] Entre outros possíveis sintomas estão febre, fadiga e dores de cabeça.[1] Os sintomas começam-se a manifestar entre dez a vinte e um dias após a exposição ao vírus[2] e geralmente duram entre cinco a dez dias.[1] As complicações podem incluir pneumonia, inflamação do cérebro e infeções da pele por bactérias.[6] A doença é frequentemente mais grave em adultos do que em crianças.[7]
A varicela é geralmente transmitida por via aérea, propagando-se facilmente através das gotículas produzidas pela tosse e espirros de uma pessoa infetada.[2] A pessoa infetada é contagiosa desde um a dois dias antes do aparecimento da erupção cutânea até que todas as lesões tenham ganho crosta.[2] Pode também ser transmitida pelo contacto direto com as bolhas.[2] As pessoas com zona podem transmitir varicela às pessoas que não estejam imunes através de contacto com as lesões.[2] O diagnóstico da doença geralmente baseia-se nos sintomas.[8] Em casos pouco comuns, pode ser confirmado com um exame da reação em cadeia da polimerase (RCP) do líquido das bolhas.[7] Pode ainda ser realizado um exame aos anticorpos no sangue para determinar se a pessoa é ou não imune.[7] Geralmente as pessoas só desenvolvem a doença uma vez na vida.[2] Embora possam ocorrer novas infeções, estas reinfeções geralmente não causam quaisquer sintomas.[9]
A vacina contra a varicela esteve na origem de uma diminuição acentuada do número de casos e complicações da doença.[4] A vacina protege da doença entre 70 e 90% das pessoas, com maior benefício para os casos mais graves.[7] Muitos países recomendam a vacinação de rotina das crianças.[10] A vacinação no prazo de três dias após a exposição pode melhorar o prognóstico em crianças.[11] O tratamento de pessoas infetadas consiste em pomada de calamina para diminuir a comichão, em manter as unhas cortadas para diminuir as lesões provocadas ao coçar e na administração de paracetamol para diminuir a febre.[2] Nos grupos em maior risco de complicações, está recomendada a administração de antivirais como o aciclovir.[2]
A varicela ocorre em todas as partes do mundo.[7] Em 2013 ocorreram 140 milhões de casos de varicela e de herpes zoster em todo o mundo.[12] Antes da vacinação de rotina, o número de casos anuais era semelhante ao número de pessoas nascidas nesse ano.[7] Desde a introdução da vacina, o número de infeções diminuiu 90%.[7] Um em cada 60 000 casos resulta em morte.[7] Em 2015 a varicela causou 6400 mortes em todo o mundo, uma diminuição em relação às 8900 em 1990.[5][13] Até ao fim do século XIX, a varicela e a varíola eram consideradas a mesma doença.[7] Foi em 1888 que se concluiu estar associada à herpes zoster.[7]
Causa e diagnóstico[editar | editar código-fonte]
A varicela é uma doença de transmissão por via aérea que se transmite facilmente através da tosse e espirros da pessoa infetada.[2] É contagiosa desde um a dois dias antes do aparecimento das manchas na pele até que todas as lesões tenham cicatrizado.[2] Pode também ser transmitida através do contacto com as bolhas.[2] A doença é geralmente diagnosticada com base nos sintomas manifestados.[14] Em casos pouco comuns, pode ser confirmada com análises de reação em cadeia da polimerase (PCR) ao líquido das bolhas ou às crostas.[7] É possível realizar exames aos anticorpos para determinar se uma pessoa é ou não imune à doença.[7] Geralmente, cada pessoa contrai varicela apenas uma vez em toda a vida.[2]
Prevenção, tratamento e epidemiologia[editar | editar código-fonte]
A vacina contra a varicela permitiu diminuir o número de casos e complicações da doença.[15] Protege entre 70 a 90% das pessoas com a doença, sendo o benefício maior em casos graves.[7] Em muitos países recomenda-se a vacinação de rotina das crianças.[10] A vacinação nos três dias seguintes à exposição pode melhorar o prognóstico em crianças.[11] O tratamento de pessoas infetadas pode incluir pomada de calamina para diminuir o prurido, cortar as unhas rentes de modo a diminuir as lesões, provocadas ao coçar, e a administração de paracetamol para diminuir a febre.[2] Para os grupos com maior risco de complicações é recomendado o uso de antivirais como o aciclovir.[2]
História[editar | editar código-fonte]
A varicela ocorre em todas as regiões do mundo.[7] Em 2013 ocorreram 140 milhões de casos de varicela e herpes zoster[16] No mesmo ano, a varicela provocou a morte a 7000 pessoas, uma diminuição em relação às 8900 em 1990.[13] Cerca de 1 em cada 60 000 casos resultam em morte.[7] Antes da introdução da vacinação de rotina, o número de casos em cada ano era idêntico ao número de nascimentos. Nos Estados Unidos, desde que a vacinação foi introduzida, o número de casos diminuiu 90%.[7] Até ao fim do século XIX, a varicela não era considerada uma condição distinta da varíola.[7] Em 1888 foi determinada a sua relação com a herpes-zóster.[17]
Sinais e sintomas[editar | editar código-fonte]

A varicela é uma das várias doenças, comuns na infância, que geram lesões arredondadas e avermelhadas por todo o corpo (exantemas). As outras com sintomas similares são sarampo, rubéola, roséola, escarlatina e o eritema infeccioso.[18]
Os sintomas iniciais são[18]:
- Febre 37,5 °C e 39,5
- Mal-estar
- Falta de apetite
- Dor de cabeça
- Cansaço
- Lesões avermelhadas na pele
As lesões avermelhadas na pele, seu sintoma mais característico, aparece entre um ou dois dias depois da infeção quando surgem por todo o corpo e que conforme os dias passam vão virando pequenas bolhas cheias de líquido. Eventualmente essas bolhinhas formam uma crostas que provocam muita coceira, mas que diminui o risco de transmissão.[18]
Transmissão[editar | editar código-fonte]

É altamente infecciosa, infectando a maioria das pessoas que nunca tiveram a doença e passaram mais de uma hora com uma pessoa infectada. A transmissão se dá por via aérea, em gotículas de espirros ou de tosse, ou pelo contato com as lesões avermelhadas (exantemas). É possível a transmissão do vírus na fase zóster para crianças não vacinadas, o que dificulta muito a erradicação da doença.[19]
Alguém com varicela começa a infectar outras pessoas cerca de um a dois dias antes de as bolinhas vermelhas começarem a aparecer e continua infectando por cerca de cinco a seis dias até que todas as bolhas tenham formado cascas. A transmissão também pode ocorrer durante a gestação (da mãe para o feto) causando complicações para ambos.[20]
Fisiopatologia[editar | editar código-fonte]

O vírus entra no corpo pela via respiratória ou pela conjuntiva do olho, multiplica-se e dissemina-se pelo sangue, até a pele. O período de incubação até o surgimento das pústulas é de cerca de 21 dias.[19]
As erupções maculopapulares ou exantemas são seguidas de erupções vesiculoeritematosas muito pruriginosas (ou seja, pústulas que causam comichão). As pústulas apresentam-se com base vermelha e cúpula transparente ("gota de orvalho em pétala de rosa"), com cerca de 3 milímetros de diâmetro. Várias gerações de exantemas surgem durante cerca de 4 dias, com vários estágios em diferentes áreas da pele simultaneamente (ao contrário da varíola). Os exantemas são mais frequentes na região torácica, mas podem aparecer em todo o corpo, incluindo no couro cabeludo e na mucosa oral.[19]
A varicela é geralmente inofensiva, exceto em doentes com imunodeficiência ou em neonatos, em que pode causar infecções do cérebro ou do pulmão potencialmente mortais. Nos adultos, os sintomas são mais sérios e a doença mais perigosa, podendo levar à ocorrência de pneumonia intersticial (em 20% dos casos adultos ou na adolescência). Existem casos em adultos com problemas renais onde a doença pode-se agravar causando falha renal. A Síndrome de Reye é uma complicação incomum que aparece em quem tomou aspirinas ou remédios similares durante a infecção e causam lesões ao cérebro e fígado.[19]
Herpes-Zóster[editar | editar código-fonte]
Durante o episódio de varicela, geralmente na infância, alguns vírus invadem os gânglios nervosos espinhais e/ou dos nervos cranianos, onde permanecem na forma latente, sem se multiplicar e sem causar danos ou sintomas.
Muitos anos depois, tipicamente na velhice, o envelhecimento do sistema imunitário leva à moderada imunodepressão, e o vírus é reativado. Contudo, a imunidade adquirida pelo indivíduo é ainda suficiente para impedi-lo de causar novo episódio de varicela sistêmica. Em vez de estender-se pela epiderme, o vírus limita-se a multiplicar-se nos nervos sensitivos da raiz espinhal onde foi reativado, resultando na zóster. Esta é uma condição extremamente dolorosa cutânea, que se limita à faixa da pele (dermatoma), bem delimitada, inervada pelo nervo sensitivo afectado. A pele apresenta-se extremamente sensível ao toque, com dores, e máculas vermelhas infecciosas semelhantes às da varicela. Em cerca de 30% dos idosos afetados, alguma dor pode persistir após resolução da infecção, devido aos danos causados nos nervos sensitivos.
Diagnóstico[editar | editar código-fonte]
O diagnóstico é feito principalmente através do quadro clínico-epidemiológico. O vírus pode ser isolado para análise retirando exemplares das lesões vesiculares durante os primeiros 3 a 4 dias de erupção. A detecção do DNA viral pode ser feita por PCR. A detecção dos antigênios virais ou de anticorpos específicos pode ser feita por imunofluorescência.[21]
Prevenção[editar | editar código-fonte]
Existe uma vacina que deve ser recebida na infância a partir dos 12 meses de vida e reforço entre 4 e 6 anos de idade. Uma única dose, na ausência do reforço, pode não prevenir a doença, mas faz com que essa seja bem mais leve e pouco sintomática. Muitas vezes a varicela nos vacinados pode nem chegar a ser notada e diagnosticada. A vacina também pode ser fornecida às pessoas não vacinadas que tiveram contato próximo com doentes, para evitar ou amenizar o quadro da varicela.
A varicela tem vacina que visa a impedir a infecção primária, e assim sua reativação na forma de Zóster. Para que a vacina tenha efeito, ela deve ser aplicada no máximo até o quarto dia após o contato com enfermo. A vacina é contra-indicada em pessoas com imunidade baixa e durante o período de gravidez.
Tratamento[editar | editar código-fonte]

Não há cura, mas há antivirais (como o aciclovir e o valaciclovir, comercializados no Brasil) indicados em pacientes imunodeprimidos (como oncológicos, reumatológicos e outros) ou até mesmo imunocompetentes, a fim de evitar a neuralgia pós herpética (sequela dolorosa do Herpes Zóster) ou aliviar sintomas de grande expressão (como impossibilidade de ingestão hídrica pelo acometimento de mucosas).
Limpeza local[editar | editar código-fonte]
Banhos com permanganato de potássio, soluções iodadas ou sabonetes bactericidas são comumente aconselhados para aliviar a coceira e ajudar na cicatrização rápida das feridas. No entanto, o uso incorreto pode causar queimaduras e reações alérgicas. Compressas de permanganato de potássio (1ml para cada 40.000ml de água) ou água boricada (na concentração de 2% da água do banho), várias vezes ao dia. Deve-se ter o cuidado de proteger os olhos contra o permanganato.[21]
Infecções[editar | editar código-fonte]
Se houver início de infecção, antibióticos podem ser receitados. Entre os cuidados sugeridos ao paciente durante o período de infecção, estão cortar sempre as unhas e deixá-las bem limpas, evitando o contato com pessoas com baixa capacidade imunológica. Usar roupas leves pode evitar calor e aliviar as coceiras, usar luvas na hora de dormir, e evitar ao máximo coçar as feridinhas que ajudam a evitar marcas permanentes.[21]
Prognóstico[editar | editar código-fonte]
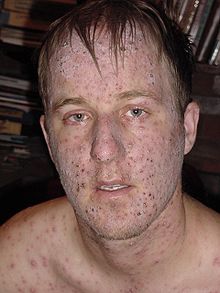
A maioria das crianças e adultos se recuperam em algumas semanas apenas descansando e bebendo muita água, mas alguns casos envolvem complicações como[22]:
- Pele mais vermelha
- Dor no peito
- Dores nos locais lesionados
- Dificuldade de respirar
Nesses casos é sinal que as lesões infeccionaram e precisam de acompanhamento médico para administrar um antibiótico adequado.
Cerca de 5-14% dos adultos com catapora desenvolvem problemas pulmonares, como pneumonia, especialmente fumantes.[23]
- Durante a gravidez
Complicações são especialmente problemáticas em grávidas e recém-nascidos. Quanto mais cedo na gravidez for a infecção, maior o risco para o feto de desenvolver má-formações, porém mesmo cedo o risco dificilmente afeta mais que 2% dos fetos de grávidas com catapora. Já após o 5 mês pode ocorrer parto prematuro. Caso um recém-nascido seja infectado a catapora costuma ser mais grave.[23]
- Baixa imunidade
Quem possui um sistema imunológico muito debilitado pode ter como complicações[23]:
Pessoas que tomem medicamentos para doença autoimune ou para cancro ou que tem Sida são particularmente vulneráveis a complicações.[23]
Etimologia[editar | editar código-fonte]
O termo "varicela" tem origem no termo francês varicelle.[24]
"Catapora" vem do tupi tatapora, que significa "mancha de fogo", ou "marca de fogo" através da junção de tatá ("fogo") e pora ("marca, mancha, ferida").[25]
"Zóster" tem origem no grego zostér, "cinturão".[26]
Referências
- ↑ a b c d e f «Chickenpox (Varicella) Signs & Symptoms». Centers for Disease Control and Prevention (cdc.gov). 16 de novembro de 2011. Consultado em 4 de fevereiro de 2015. Cópia arquivada em 4 de fevereiro de 2015
- ↑ a b c d e f g h i j k l m n o p «Chickenpox (Varicella) Prevention & Treatment». cdc.gov. 16 de novembro de 2011. Consultado em 4 de fevereiro de 2015. Cópia arquivada em 4 de fevereiro de 2015
- ↑ a b «Chickenpox (Varicella) Overview». cdc.gov. 16 de novembro de 2011. Consultado em 4 de fevereiro de 2015. Cópia arquivada em 4 de fevereiro de 2015
- ↑ a b «Routine vaccination against chickenpox?». Drug Ther Bull. 50: 42–5. 2012. PMID 22495050. doi:10.1136/dtb.2012.04.0098
- ↑ a b GBD 2015 Mortality and Causes of Death, Collaborators. (8 de outubro de 2016). «Global, regional, and national life expectancy, all-cause mortality, and cause-specific mortality for 249 causes of death, 1980-2015: a systematic analysis for the Global Burden of Disease Study 2015.». Lancet. 388 (10053): 1459–1544. PMC 5388903
 . PMID 27733281. doi:10.1016/s0140-6736(16)31012-1
. PMID 27733281. doi:10.1016/s0140-6736(16)31012-1 - ↑ «Chickenpox (Varicella) Complications». cdc.gov. 16 de novembro de 2011. Consultado em 4 de fevereiro de 2015. Cópia arquivada em 4 de fevereiro de 2015
- ↑ a b c d e f g h i j k l m n o p q Atkinson, William (2011). Epidemiology and Prevention of Vaccine-Preventable Diseases 12 ed. [S.l.]: Public Health Foundation. pp. 301–323. ISBN 9780983263135. Consultado em 4 de fevereiro de 2015. Cópia arquivada em 7 de fevereiro de 2015
- ↑ «Chickenpox (Varicella) Interpreting Laboratory Tests». cdc.gov. 19 de junho de 2012. Consultado em 4 de fevereiro de 2015. Cópia arquivada em 4 de fevereiro de 2015
- ↑ Breuer J (2010). «VZV molecular epidemiology». Current Topics in Microbiology and Immunology. 342: 15–42. PMID 20229231. doi:10.1007/82_2010_9
- ↑ a b Flatt, A; Breuer, J (setembro de 2012). «Varicella vaccines.». British medical bulletin. 103 (1): 115–27. PMID 22859715. doi:10.1093/bmb/lds019
- ↑ a b Macartney, K; Heywood, A; McIntyre, P (23 de junho de 2014). «Vaccines for post-exposure prophylaxis against varicella (chickenpox) in children and adults.». The Cochrane Database of Systematic Reviews. 6: CD001833. PMID 24954057. doi:10.1002/14651858.CD001833.pub3
- ↑ Global Burden of Disease Study 2013, Collaborators (22 de agosto de 2015). «Global, regional, and national incidence, prevalence, and years lived with disability for 301 acute and chronic diseases and injuries in 188 countries, 1990-2013: a systematic analysis for the Global Burden of Disease Study 2013.». Lancet. 386 (9995): 743–800. PMC 4561509
 . PMID 26063472. doi:10.1016/s0140-6736(15)60692-4
. PMID 26063472. doi:10.1016/s0140-6736(15)60692-4 - ↑ a b GBD 2013 Mortality and Causes of Death, Collaborators (17 de dezembro de 2014). «Global, regional, and national age-sex specific all-cause and cause-specific mortality for 240 causes of death, 1990-2013: a systematic analysis for the Global Burden of Disease Study 2013.». Lancet. 385 (9963): 117–71. PMC 4340604
 . PMID 25530442. doi:10.1016/S0140-6736(14)61682-2
. PMID 25530442. doi:10.1016/S0140-6736(14)61682-2 - ↑ «Chickenpox (Varicella) Interpreting Laboratory Tests». cdc.gov. 19 de junho de 2012. Consultado em 4 de fevereiro de 2015
- ↑ «Routine vaccination against chickenpox?». Drug Ther Bull. 4 (50): 42–5. 2012. PMID 22495050. doi:10.1136/dtb.2012.04.0098
- ↑ Global Burden of Disease Study 2013, Collaborators (22 de agosto de 2015). «Global, regional, and national incidence, prevalence, and years lived with disability for 301 acute and chronic diseases and injuries in 188 countries, 1990-2013: a systematic analysis for the Global Burden of Disease Study 2013.». Lancet (London, England). 386 (9995): 743–800. PMID 26063472. doi:10.1016/s0140-6736(15)60692-4
- ↑ Oxford University Press (dezembro de 2014). «chickenpox, n.». oed.com. Consultado em 4 de fevereiro de 2015
- ↑ a b c «Doenças exantemáticas infantis - Medipédia, Conteúdos de Saúde». www.medipedia.pt
- ↑ a b c d e «Chickenpox (varicella zoster infection)». www.health.ny.gov
- ↑ Choices, N. H. S. (12 de julho de 2016). «How do you catch chickenpox? - Health questions - NHS Choices». www.nhs.uk
- ↑ a b c d e f http://portal.saude.gov.br/portal/saude/profissional/area.cfm?id_area=1660
- ↑ «Symptoms». nhs.uk
- ↑ a b c d «Complications». nhs.uk
- ↑ FERREIRA, A. B. H. Novo Dicionário da Língua Portuguesa. Segunda edição. Rio de Janeiro: Nova Fronteira, 1986. p.1 754
- ↑ NAVARRO, Eduardo de Almeida. Dicionário de tupi antigo: a língua indígena clássica do Brasil. São Paulo. Global. 2013
- ↑ FERREIRA, A. B. H. Novo Dicionário da Língua Portuguesa. Segunda edição. Rio de Janeiro: Nova Fronteira, 1986. p.1 808
