Transtorno bipolar II

| Transtorno bipolar II | |
|---|---|
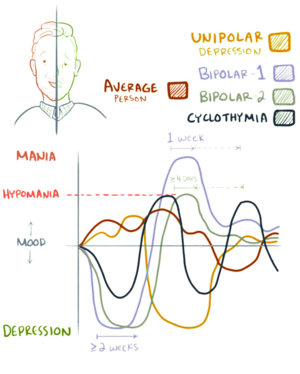
| Representação gráfica do transtorno bipolar I, bipolar II and ciclotimia | |
| Especialidade | psiquiatria |
| Classificação e recursos externos | |
| CID-10 | F31.81 |
| CID-9 | 296.89 |
| CID-11 | 199053300 |
A perturbação bipolar II ou transtorno bipolar II é um transtorno do espectro bipolar (ver também: Transtorno bipolar I) caracterizado por pelo menos um episódio hipomaníaco e um episódio depressivo maior.[1][2][3][4] O diagnóstico do transtorno bipolar II requer que o indivíduo nunca tenha sofrido um episódio maníaco completo.[5] Caso contrário, transtorno bipolar I deve ser o diagnóstico dado.[2]
A hipomania é um estado persistente de humor elevado ou irritável que é menos grave do que a mania, mas ainda pode afetar significativamente a qualidade de vida e resultar em consequências permanentes, incluindo neuroprogressão, inflamação crónica, problemas socioeconómicos resultantes de gastos imprudentes, relacionamentos conflituosos e mau julgamento.[6] Ao contrário da mania, a hipomania não está associada à psicose.[1] Os episódios hipomaníacos associados ao transtorno bipolar II devem durar pelo menos quatro dias. Commumente, os episódios depressivos são mais frequentes e mais intensos do que os episódios hipomaníacos.[2][7] Além disso, quando comparado ao transtorno bipolar I, o tipo II apresenta episódios depressivos mais frequentes e intervalos de bem-estar mais curtos.[2][8] O curso do transtorno bipolar II é mais crónico e consiste num ciclo mais frequente do que o curso do transtorno bipolar I.[1][2] Finalmente, o transtorno bipolar II está associado a um maior risco de pensamentos e comportamentos suicidas do que o bipolar I ou a depressão unipolar.[1][9] Embora o transtorno bipolar II seja percebido como uma forma menos grave do tipo I, esse não é o caso. Os tipos I e II são igualmente severos.[1][10]
O transtorno bipolar II é notoriamente difícil de diagnosticar. Os pacientes geralmente procuram ajuda quando estão num estado depressivo ou quando os seus episódios hipomaníacos manifestam sintomas indesejados, como altos níveis de ansiedade ou a aparente incapacidade de se concentrar nas tarefas. Como muitos dos sintomas da hipomania são frequentemente confundidos com comportamento de alto funcionamento ou simplesmente atribuídos à personalidade, os pacientes normalmente não estão cientes dos seus sintomas. Além disso, muitas pessoas que sofrem do transtorno bipolar II têm períodos de afeto normal. Como resultado, quando os pacientes procuram ajuda, muitas vezes não conseguem fornecer ao seu médico todas as informações necessárias para uma avaliação precisa; esses indivíduos são frequentemente são diagnosticados com depressão unipolar.[1][2][9] De todos os indivíduos inicialmente diagnosticados com transtorno depressivo maior, entre 40% a 50% serão posteriormente diagnosticados com TB-I ou TB-II.[1] Transtornos de abuso de substâncias (que apresentam alta co-morbidade com o TB-II) e períodos de depressão mista também podem dificultar a identificação precisa do transtorno.[2] Apesar das dificuldades, é importante que os indivíduos com TB-II sejam avaliados corretamente para que possam receber o tratamento adequado.[2] O uso de antidepressivos, na ausência de estabilizadores de humor, está correlacionado com o agravamento dos sintomas do TB-II.[1]
Sinais e sintomas[editar | editar código-fonte]
Episódios hipomaníacos[editar | editar código-fonte]
A hipomania é a característica principal do transtorno bipolar II. É um estado caracterizado por euforia e/ou um humor irritável. Para que um episódio seja qualificado como hipomaníaco, este deve durar pelo menos quatro dias consecutivos e estar presente a maior parte do dia, quase todos os dias, bem como, ter três ou mais dos sintomas abaixo descritos:[1][2]
- Auto-estima inflada ou grandiosidade.
- Diminuição da necessidade de sono (por exemplo, sente-se bem após apenas 3 horas de sono).
- Mais falador do que o normal ou pressão para continuar a falar.
- Fuga de ideias ou experiência subjetiva de que os pensamentos estão acelarados.
- Distratibilidade (isto é, atenção facilmente atraída para estímulos externos sem importância ou irrelevantes), conforme relatado ou observado.
- Aumento da atividade dirigida a um objetivo (seja socialmente, no trabalho ou na escola, ou sexualmente) ou agitação psicomotora .
- Envolvimento excessivo em atividades com alto potencial de consequências negativas (por exemplo, envolvimento em compras desenfreadas, indiscrições sexuais ou investimentos mal pensados em negócios).
É importante distinguir entre a hipomania e a mania . A mania é geralmente mais severa e prejudica a função, às vezes levando à hospitalização e, nos casos mais graves, a sintomas psicóticos. Em contraste, a hipomania geralmente aumenta os níveis de funcionamento. Por esse motivo, não é incomum que a hipomania passe despercebida. Frequentemente, só quando os indivíduos estão num episódio depressivo é que procuram tratamento, e mesmo assim o seu historial hipomaníaco pode não ser diagnosticado. Mesmo que a hipomania possa aumentar o funcionamento, os episódios precisam ser tratados porque podem precipitar episódios depressivos.[1][2]
Episódios depressivos[editar | editar código-fonte]
É durante os episódios depressivos que os pacientes com TB-II freqüentemente procuram ajuda. Os sintomas podem ser sindrómicos ou subsindrómicos.[1] Os sintomas depressivos do TB-II podem incluir cinco ou mais dos sintomas abaixo (pelo menos um deles deve ser humor deprimido ou perda de interesse/prazer). Para serem diagnosticados, eles precisam estar presentes por pelo menos duas semanas, como uma alteração do funcionamento hipomaníaco anterior:
- Humor deprimido na maior parte do dia, quase todos os dias, conforme indicado por relato subjetivo (por exemplo, sente-se triste, vazio ou desesperançoso) ou observação feita por outras pessoas (por exemplo, parece choroso). (Nota: Em crianças e adolescentes, pode haver humor irritável.)
- Interesse ou prazer marcadamente diminuído em todas, ou quase todas as atividades na maior parte do dia, quase todos os dias (conforme indicado por relato subjetivo ou observação).
- Perda de peso significativa quando não está de dieta ou ganho de peso (por exemplo, uma mudança de mais de 5% do peso corporal num mês), ou diminuição ou aumento do apetite quase todos os dias. (Observação: em crianças, considere a falha em ganhar o peso esperado.)
- Insónia ou hipersónia quase todos os dias.
- Agitação ou retardo psicomotores quase todos os dias (observável por outros; não apenas sentimentos subjetivos de inquietação ou desaceleração).
- Fadiga ou perda de energia quase todos os dias.
- Sentimentos de inutilidade ou culpa excessiva ou inadequada quase todos os dias (não apenas autocensura ou culpa por estar doente).
- Capacidade diminuída de pensar ou concentrar-se, possível irritabilidade ou indecisão, quase todos os dias (seja por relato subjetivo ou conforme observado por outros).
- Pensamentos recorrentes de morte (não apenas medo de morrer), ideação suicida recorrente sem um plano específico, uma tentativa de suicídio ou um plano específico para cometer o suicídio.
As evidências também sugerem que o TB-II está fortemente associado à depressão atípica . Essencialmente, isso significa que muitos pacientes com BP-II apresentam sintomas vegetativos reversos. Os pacientes com TB-II podem ter tendência a dormir e a comer demais, enquanto que os pacientes tipicamente deprimidos dormem e comem menos do que o normal.[1][9]
Depressão mista[editar | editar código-fonte]
Estados mistos depressivos ocorrem quando os pacientes experienciam ao mesmo tempo depressão e hipomania não eufórica, geralmente subsindrómica. Como mencionado anteriormente, é particularmente difícil diagnosticar TB-II quando um paciente está nesse estado.
Num estado misto, o humor é deprimido, mas os seguintes sintomas de hipomania também estão presentes:
- Irritabilidade
- Hiperatividade mental
- Hiperatividade comportamental
Estados mistos estão associados a maiores níveis de suicídio do que a depressão não mista. Os antidepressivos podem aumentar esse risco.[1][2]
Recaída[editar | editar código-fonte]
No caso de uma recaída, os seguintes sintomas costumam ocorrer e são considerados sinais de alerta precoce:[11]
- Perturbação do sono: o paciente necessita de menos sono e não se sente cansado
- Pensamentos e/ou fala acelerados
- Ansiedade
- Irritabilidade
- Intensidade emocional
- Gasto de dinheiro maior do que o normal
- Comportamento impulsivo, direcionado à comida, a drogas ou a álcool
- Discussões com familiares e amigos
- Assumir muitos projetos ao mesmo tempo
Pessoas com transtorno bipolar podem desenvolver sintomatologia dissociativa para corresponder a cada estado de espírito que experimentam. Para alguns, isso é feito intencionalmente, como um meio de escapar do trauma ou da dor de um período depressivo, ou simplesmente para organizar melhor a vida estabelecendo limites para as suas percepções e comportamentos.[12]
Estudos indicam que os eventos a seguir também podem precipitar recaídas em pacientes com TB-II:[13]
- Eventos de vida stressantes
- Críticas de parentes ou colegas
- Uso de antidepressivo
- Ritmo circadiano interrompido
Condições comórbidas[editar | editar código-fonte]
As comorbidades são extremamente comuns em indivíduos com TB-II. Na verdade, os indivíduos têm duas vezes mais chances de apresentar um transtorno comórbido do que ao contrário.[2] Isso inclui transtornos de ansiedade, alimentares, de personalidade (grupo B) e por uso de substâncias.[2][9] Para o transtorno bipolar II, a estimativa mais conservadora da prevalência ao longo da vida de álcool ou outros transtornos de abuso de drogas é de 20%. Em pacientes com transtorno de abuso de substâncias comórbido e TB-II, os episódios têm uma duração mais longa e a adesão ao tratamento é menor. Estudos preliminares sugerem que o abuso de substâncias também está relacionado ao aumento do risco de suicídio.[14] A questão de qual condição deve ser designada como principal e qual a comórbida não é autoevidente e pode variar em relação à questão da pesquisa, à doença que desencadeou determinado episódio de atendimento ou à especialidade do médico assistente. Uma noção relacionada é a de complicação, uma condição que coexiste ou ocorre, conforme definido no vocabulário controlado por Medical Subject Headings (MeSH) mantido pela National Library of Medicine (NLM).[15]
Causas[editar | editar código-fonte]
Os cientistas estão a estudar as possíveis causas do transtorno bipolar e a maioria concorda que não existe uma causa única.[16] Poucos estudos foram realizados para examinar as possíveis causas do transtorno bipolar II.[17] Aqueles que foram feitos não consideraram os tipos I e II separadamente e tiveram resultados inconclusivos. Os pesquisadores descobriram que os pacientes com transtorno bipolar I ou II podem ter níveis aumentados de concentrações de cálcio no sangue, mas os resultados são inconclusivos. Os estudos realizados não encontraram uma diferença significativa entre aqueles com o tipo I do II. Houve um estudo que examinou as causas genéticas do transtorno bipolar II e os resultados são inconclusivos; entretanto, os cientistas descobriram que parentes de pessoas com transtorno bipolar II são mais propensos a desenvolver o mesmo transtorno ou depressão maior do que desenvolver o transtorno bipolar I.[11] A causa do transtorno bipolar pode ser atribuída auma falha dos neurotransmissores que superestimulam a amígdala, o que por sua vez faz com que o córtex pré-frontal pare de funcionar corretamente. O paciente bipolar fica sobrecarregado com o estímulo emocional sem nenhuma maneira de compreendê-lo, o que pode desencadear a mania e exacerbar os efeitos da depressão.[18]
Diagnóstico[editar | editar código-fonte]
O Manual Diagnóstico e Estatístico de Transtornos Mentais (DSM-IV) reconhece dois tipos de transtorno bipolar - bipolar I e bipolar II. Pessoas com transtorno bipolar I sofrem de pelo menos um episódio maníaco ou misto e podem ter episódios depressivos. Pelo contrário, conforme observado acima, as pessoas com transtorno bipolar II experienciam uma forma mais branda de mania, conhecida por hipomania, bem como episódios depressivos maiores. Embora o tipo II seja considerado menos grave do que o tipo I em relação à intensidade dos sintomas, na verdade é mais grave e angustiante em relação à frequência dos episódios e ao curso geral. Aqueles com transtorno bipolar II costumam ter episódios depressivos mais frequentes.[19] Os critérios específicos definidos pelo DSM-V para um diagnóstico do transtorno bipolar II são os seguintes:
- Os critérios foram atendidos para pelo menos um episódio hipomaníaco e pelo menos um episódio depressivo maior.
- Nunca houve um episódio maníaco.
- A ocorrência de episódio(s) hipomaníaco(s) e episódio(s) depressivo(s) maior(es) não é melhor explicada devido a um transtorno esquizoafetivo, esquizofrenia, transtorno delirante ou outro transtorno psicótico ou do espectro esquizofrénico especificado ou não.
- Causa stress significativo ou prejuízo nas áreas sociais, ocupacionais ou outras áreas importantes do funcionamento.[5]
Estudos identificaram diferenças importantes entre o transtorno bipolar I e o II no que diz respeito às suas características clínicas, taxas de comorbidade e história familiar. De acordo com Baek et al. (2011), durante os episódios depressivos, os pacientes bipolares II tendem a apresentar taxas mais elevadas de agitação psicomotora, culpa, vergonha, ideação suicida e tentativas de suicídio. Pacientes bipolares II mostraram maiores taxas de comorbidade ao longo da vida de diagnósticos do eixo I do DSM, como fobias, transtornos de ansiedade, abuso de substâncias e álcool e transtornos alimentares e há uma correlação maior entre pacientes bipolares II e historial familiar de doença psiquiátrica, incluindo a depressão maior ou transtornos relacionados ao uso de substâncias. A taxa de ocorrência de doenças psiquiátrica em parentes de primeiro grau de pacientes bipolares II foi de 26,5%, enquanto que no caso dos pacientes bipolares I esta foi de 15,4%.[19][20]
Instrumentos de triagem como o Questionário de Transtornos do Humor (QTH) são ferramentas úteis para determinar o status de um paciente no espectro bipolar, e envolver as famílias também pode melhorar as chances de um diagnóstico preciso e reconhecimento de episódios hipomaníacos. Além disso, há certas características que aumentam as chances de pacientes depressivos sofrerem de transtorno bipolar, incluindo sintomas atípicos de depressão, como hipersónia e hiperfagia, histórico familiar de transtorno bipolar, hipomania induzida por medicamentos, depressão recorrente ou psicótica, depressão refratária a antidepressivos e depressão precoce ou pós-parto.[20]
Especificadores[editar | editar código-fonte]
- Crónica
- Com Traços Ansiosos (DSM-5)
- Com características catatónicas
- Com características melancólicas
- Com características psicóticas
- Com características atípicos
- Com início pós-parto
- Especificadores de curso longitudinal (com e sem recuperação entre episódios)
- Com padrão sazonal (aplica-se apenas ao padrão de episódios depressivos maiores)
- Com ciclagem rápida
Tratamentos[editar | editar código-fonte]
O tratamento geralmente inclui três coisas: o tratamento da hipomania aguda, o tratamento da depressão aguda e a prevenção da recaída da hipomania ou da depressão. O principal objetivo é garantir que os pacientes não se magoem.[21]
Medicação[editar | editar código-fonte]
O tratamento mais comum para reduzir os sintomas do transtorno bipolar II é a medicação, geralmente na forma de estabilizadores de humor. No entanto, o tratamento com estabilizadores de humor pode produzir um efeito plano no paciente, que é dependente da dose. O uso simultâneo de antidepressivos ISRS pode ajudar alguns com transtorno bipolar II, embora esses medicamentos devam ser usados com cautela, pois acredita-se que eles possam causar um episódio hipomaníaco.[21][22]
O tratamento farmacêutico do transtorno bipolar II geralmente não é apoiado por fortes evidências, com ensaios clínicos randomizados limitados (ECRs) publicados na literatura. Alguns medicamentos usados são:[21]
- Lítio - há fortes evidências de que o lítio é eficaz no tratamento dos sintomas depressivos e hipomaníacos do transtorno bipolar II. Além disso, a sua ação como estabilizador de humor pode ser usada para diminuir o risco de mudança hipomaníaca em pacientes tratados com antidepressivos.[23]
- Anticonvulsivantes - há evidências de que a lamotrigina diminui o risco de recaída no ciclo rápido bipolar II. Parece ser mais eficaz no transtorno bipolar II do que no I, sugerindo que a lamotrigina seja mais eficaz para o tratamento de episódios depressivos do que maníacos. Doses variando de 100–200 mg foram relatadas como tendo maior eficácia, enquanto doses experimentais de 400 mg deram pouca resposta.[24] Um grande ensaio multicêntrico comparando carbamazepina e lítio ao longo de dois anos e meio descobriu que a carbamazepina era superior em termos de prevenção de episódios futuros do transtorno bipolar II, embora o lítio fosse superior em indivíduos do tipo I. Também há alguma evidência para o uso de valproato e topiramato, embora os resultados para o uso de gabapentina tenham sido decepcionantes.
- Antidepressivos - há evidências para apoiar o uso de antidepressivos ISRS e IRSN em doentes bipolares II. De fato, algumas fontes consideram-nos um dos tratamentos de primeira linha.[25] No entanto, os antidepressivos também apresentam riscos significativos, incluindo causarem estados maníacos, ciclagem rápida e disforia e,[26] por isso muitos psiquiatras desaconselham o seu uso em pacientes bipolares. Quando usados, os antidepressivos geralmente são combinados com um estabilizador de humor.
- Antipsicóticos - há boas evidências para sustentarem o uso da quetiapina, sendo que esta foi aprovada pelo FDA para essa patologia. Também há alguma evidência para o uso de risperidona, embora o estudo relevante não tenha sido controlado por placebo e tenha sido complicado pelo uso de outros medicamentos em alguns dos pacientes.
- Agonistas da dopamina - há evidências da eficácia do pramipexol num ensaio clínico randomizado.
Terapias não farmacêuticas[editar | editar código-fonte]
As terapias não farmacêuticas também podem ajudar as pessoas com a doença. Estas incluem a terapia cognitivo-comportamental (TCC), terapia psicodinâmica, psicanálise, terapia de ritmo social, terapia interpessoal, terapia comportamental, terapia cognitiva, terapia de arte, musicoterapia, psicoeducação, atenção plena, terapia da luz e terapia familiar. A recaída ainda pode ocorrer, mesmo com a continuação da medicação e da terapia.[27]
Prognóstico[editar | editar código-fonte]
Há evidências que sugerem que o transtorno bipolar II tem um curso mais crónico do que o transtorno bipolar I.[28] Este curso constante e generalizado da doença leva a um risco aumentado de suicídio e amaior número de episódios hipomaníacos e depressivos maiores com períodos mais curtos entre os episódios do que os pacientes bipolares I experienciam.[28] O curso natural do transtorno bipolar II, quando não tratado, faz com que os pacientes passem a maior parte das suas vidas mal, com grande parte do sofrimento decorrente da depressão.[20] A sua depressão recorrente resulta em sofrimento pessoal e incapacidade.[20]
Essa incapacidade pode apresentar-se na forma de comprometimento psicossocial, que foi sugerido ser pior em pacientes bipolares II do que em pacientes bipolares I.[29] Outra faceta dessa doença que está associada a um pior prognóstico é a ciclagem rápida, que denota a ocorrência de quatro ou mais episódios depressivos, hipomaníacos e/ou mistos num período de 12 meses.[28] A ciclagem rápida é bastante comum em pessoas com o tipo II, muito mais em mulheres do que em homens (70% vs. 40%), e sem tratamento leva a fontes adicionais de deficiência e a um risco aumentado de suicídio.[20] Para melhorar o prognóstico do paciente, a terapia de longo prazo é mais favoravelmente recomendada para controlar os sintomas, manter a remissão e prevenir recaídas.[30] Com o tratamento, os pacientes demonstraram apresentar uma diminuição do risco de suicídio (especialmente quando tratados com lítio) e uma redução da frequência e gravidade dos seus episódios, o que os leva a uma vida estável e reduz o tempo que passam doentes.[31] Para manter o estado de equilíbrio, a terapia costuma ser continuada indefinidamente, pois cerca de 50% dos pacientes que a descontinuam recaem rapidamente e experimentam episódios intensos ou sintomas subsindrómicos que trazem prejuízos funcionais significativos.[30]
Funcionamento[editar | editar código-fonte]
Os déficits funcionais associados ao transtorno bipolar II derivam principalmente da depressão recorrente de que estes pacientes sofrem. Os sintomas depressivos são muito mais incapacitantes do que os sintomas hipomaníacos e são potencialmente tão ou mais incapacitantes do que os sintomas maníacos.[29] Demonstrou-se que o comprometimento funcional está diretamente relacionado com o aumento da percentagem de sintomas depressivos e, como os sintomas subsindrómicos são mais comuns - e frequentes - no transtorno bipolar II, eles foram fortemente associados à principal causa de deficiência psicossocial.[20] Há evidências que mostram que os sintomas depressivos leves, ou mesmo os sintomas subsindrómicos, são responsáveis pela não recuperação do funcionamento social, o que reforça a ideia de que os sintomas depressivos residuais são prejudiciais para a recuperação funcional em pacientes em tratamento para o transtorno bipolar II.[32] Foi sugerido que a interferência dos sintomas em relação às relações sociais e interpessoais no transtorno bipolar II seja pior do que a interferência dos sintomas em outras doenças médicas crónicas, como o cancro.[32] Esse prejuízo social pode durar anos, mesmo após o tratamento que resultou na resolução dos sintomas de humor.[32]
Os fatores relacionados a esse prejuízo social persistente são sintomas depressivos residuais, percepção limitada da doença (uma ocorrência muito comum em pacientes com Transtorno Bipolar II) e funcionamento executivo prejudicado.[32] A capacidade prejudicada em relação às funções executivas está diretamente ligada ao mau funcionamento psicossocial, um efeito colateral comum em pacientes bipolares II.[33]
O impacto no funcionamento psicossocial de um paciente deriva dos sintomas depressivos (mais comuns no tipo II do que I). Um aumento na gravidade desses sintomas parece estar correlacionado a um aumento significativo na deficiência psicossocial.[33] A deficiência psicossocial pode apresentar-se na pobre memória semântica, que por sua vez afeta outros domínios cognitivos como a memória verbal e (como mencionado anteriormente) o funcionamento executivo, levando a um impacto direto e persistente no funcionamento psicossocial.[34]
Uma organização anormal da memória semântica pode manipular pensamentos e levar à formação de delírios e possivelmente afetar problemas de fala e comunicação, que podem levar a problemas interpessoais.[34] Pacientes bipolares II também apresentam pior funcionamento cognitivo do que pacientes bipolares I, embora demonstrem quase a mesma deficiência no que se refere ao funcionamento ocupacional, relações interpessoais e autonomia.[33] Essa interrupção no funcionamento cognitivo prejudica a sua capacidade de funcionar no local de trabalho, o que leva a altas taxas de desemprego entre estes pacientes.[29] Após o tratamento e durante a remissão, os pacientes bipolares II tendem a relatar um bom funcionamento psicossocial, mas ainda apresentam uma pontuação menor do que os pacientes sem o transtorno.[20] Esses impactos duradouros sugerem ainda que uma exposição prolongada a um transtorno bipolar II não tratado pode levar a efeitos adversos permanentes no funcionamento.[32]
Recuperação e recorrência[editar | editar código-fonte]
O transtorno bipolar II tem natureza crónica.[30] Foi até mesmo sugerido que os pacientes bipolares II apresentem um grau maior de recaídas do que os pacientes bipolares I.[28] Geralmente, dentro de quatro anos de um episódio, cerca de 60% dos pacientes sofrem de outro episódio.[30] Alguns pacientes são até mesmo sintomáticos na metade do tempo, seja com episódios completos ou sintomas que ficam logo abaixo do limiar de um episódio.[30]
Devido à natureza da doença, a terapia de longo prazo é a melhor opção e visa não apenas controlar os sintomas, mas também manter a remissão sustentada e prevenir a ocorrência de recaídas.[30] Mesmo com o tratamento, os pacientes nem sempre voltam a funcionar plenamente, principalmente no âmbito social.[32] Há uma lacuna muito clara entre a recuperação sintomática e a recuperação funcional completa para os pacientes bipolares I e II.[33] Como tal, e porque aqueles com transtorno bipolar II passam mais tempo com sintomas depressivos que não se qualificam como um episódio depressivo maior, a melhor chance de recuperação é ao terem intervenções terapêuticas que foquem nos sintomas depressivos residuais e objetivem a melhora psicossocial e funcionamento cognitivo.[33] Mesmo com o tratamento, uma certa responsabilidade é colocada nas mãos do paciente; eles devem ser capazes de assumir a responsabilidade pela sua doença, aceitando o seu diagnóstico, tomando a medicação necessária e procurando ajuda quando necessária para um futuro melhor.[35]
O tratamento geralmente dura até depois de a remissão ser alcançada, e o tratamento que funcionar é continuado durante a fase de continuação (6 a 12 meses) e a manutenção pode durar de 1 a 2 anos ou, em alguns casos, indefinidamente.[36] Um dos tratamentos de escolha é o lítio, que se mostrou muito benéfico na redução da frequência e da gravidade dos episódios depressivos.[31] O lítio previne a recaída do humor e funciona especialmente bem em pacientes bipolares II que apresentem ciclagem rápida.[31] Quase todos os pacientes com transtorno bipolar II que tomam lítio apresentam uma diminuição na quantidade de tempo que passam doentes e uma diminuição nos episódios de humor.[31]
Junto com a medicação, outras formas de terapia mostraram ser benéficas para pacientes bipolares II. Um tratamento chamado de "plano de bem-estar" serve para vários propósitos: informar os pacientes, protegê-los de episódios futuros, ensiná-los a agregar valor à vida e trabalhar para construir um forte senso de identidade para afastar a depressão e reduzir o desejo de sucumbir a sensações hipomaníacas sedutoras.[35] O plano deve ser ambicioso. Caso contrário, os pacientes recairão na depressão.[35] Uma grande parte deste plano envolve o paciente estar muito ciente dos sinais de alerta e dos gatilhos de stress para que tenha um papel ativo na sua recuperação e prevenção de recaídas.[35]
Mortalidade[editar | editar código-fonte]
Vários estudos demonstraram que o risco de suicídio é maior em pacientes que sofrem de transtorno bipolar II do que naqueles que sofrem de transtorno bipolar I, e especialmente maior do que em pacientes que sofrem de transtorno depressivo maior.[20]
Em resultados de um resumo de vários experiências de estudo ao longo da vida, verificou-se que 24% dos pacientes com transtorno bipolar II experimentaram ideação suicida ou tentativas de suicídio em comparação com 17% dos pacientes bipolares I e 12% dos pacientes com depressão maior.[20][37] Os transtornos bipolares, em geral, são a terceira principal causa de morte em jovens entre os 15 e os 24 anos.[38] Pacientes bipolares II também empregam meios mais letais e apresentam suicídios mais bem-sucedidos em geral.[20]
Os pacientes bipolares II apresentam vários fatores de risco que aumentam o risco de suicídio. A doença é muito recorrente e resulta em deficiências graves, problemas de relacionamento interpessoal, barreiras aos objetivos académicos, financeiros e vocacionais e uma perda de posição social na comunidade, os quais aumentam a probabilidade de suicídio.[39] Sintomas mistos e ciclagem rápida, ambos muito comuns no transtorno bipolar II, também estão associados a um risco aumentado de suicídio.[20] A tendência desta patologia de ser diagnosticada erroneamente e tratada de forma ineficaz, ou nem sequer em alguns casos, aumenta o risco.[37]
Como resultado do alto risco de suicídio para este grupo, reduzir o risco e prevenir as tentativas continua a ser uma parte principal do tratamento; uma combinação de automonitoramento, supervisão de um terapeuta e adesão fiel ao seu regime de medicação ajudará a reduzir o risco e prevenir a probabilidade de um suicídio consumado.[39]
O suicídio, que é um ato estereotípico mas altamente individualizado, é um desfecho comum para muitos pacientes com doenças psiquiátricas graves. Os transtornos de humor (depressão e transtorno bipolar) são, de longe, as condições psiquiátricas mais comuns associadas ao suicídio. Pelo menos 25% a 50% dos pacientes com transtorno bipolar também tentam cometer suicídio pelo menos uma vez. Com exceção do lítio - que é o tratamento comprovadamente eficaz contra o suicídio - notavelmente, pouco se sabe sobre as contribuições específicas dos tratamentos para alterar o humor para minimizar as taxas de mortalidade em pessoas com transtornos de humor graves em geral e depressão bipolar em particular. O suicídio é geralmente uma manifestação de sofrimento psiquiátrico grave, muitas vezes associado a uma forma diagnosticável e tratável de depressão ou outra doença mental. Num ambiente clínico, uma avaliação do risco de suicídio deve preceder qualquer tentativa de tratar doenças psiquiátricas.[40]
História[editar | editar código-fonte]
Na psiquiatria do século 19, a mania cobria uma ampla gama de intensidade, e a hipomania foi equiparada por alguns aos conceitos de 'insanidade parcial' ou monomania . Um uso mais específico foi apresentado pelo neuropsiquiatra alemão Emanuel Ernst Mendel em 1881, que escreveu "Eu recomendo (levando em consideração a palavra usada por Hipócrates) para nomear esses tipos de mania que mostram um quadro fenomenológico menos grave, 'hipomania'.[41] Definições operacionais mais restritas de hipomania foram desenvolvidas a partir dos anos de 1960/1970.
A primeira distinção diagnóstica a ser feita entre a depressão-maníaca envolvendo mania e aquela envolvendo hipomania veio de Carl Gustav Jung em 1903.[42][43] No seu artigo, Jung apresentou a versão não psicótica da doença com a afirmação introdutória: "Gostaria de publicar uma série de casos cuja peculiaridade consiste num comportamento hipomaníaco crónico" onde "não é uma questão de mania real, mas de um estado hipomaníaco que não pode ser considerado psicótico."[42][43] Jung ilustrou a variação hipomaníaca com cinco histórias de casos, cada uma envolvendo comportamento hipomaníaco, crises ocasionais de depressão e estados de humor mistos, que envolviam transtornos pessoais e interpessoais para cada paciente.[42]
Em 1975, a distinção original de Jung entre mania e hipomania ganhou apoio. Fieve e Dunner publicaram um artigo reconhecendo que apenas indivíduos num estado maníaco precisam ser hospitalizados. Foi proposto que a apresentação de um estado ou de outro diferencia duas doenças distintas; a proposição foi inicialmente recebida com ceticismo. No entanto, estudos desde então confirmam que o transtorno bipolar II é um transtorno "fenomenologicamente" distinto.[9]
A evidência empírica, combinada com considerações sobre o tratamento, levou o Grupo de Trabalho de Transtornos do Humor do DSM-IV a adicionar o transtorno bipolar II como a sua própria entidade na publicação de 1994. (Apenas um outro transtorno do humor foi adicionado a esta edição, indicando a natureza conservadora do grupo de trabalho do DSM-IV). Em maio de 2013, o DSM-5 foi lançado. Duas revisões dos critérios do transtorno bipolar II existentes são antecipadas. A primeira mudança esperada reduzirá a duração necessária de um estado hipomaníaco de quatro para dois dias. A segunda alteração permitirá que a hipomania seja diagnosticada sem a manifestação de humor elevado, ou seja, o aumento da energia/atividade será suficiente. A justificação por trás da última revisão é que alguns indivíduos com transtorno bipolar II manifestam apenas mudanças visíveis de energia. Sem apresentar humor elevado, esses indivíduos são commumente diagnosticados com transtorno depressivo maior. Consequentemente, eles recebem prescrições de antidepressivos, que não acompanhados de estabilizadores de humor, podem induzir ciclos rápidos ou estados mistos.[44]
Sociedade e cultura[editar | editar código-fonte]
- Heath Black revelou na sua autobiografia, Black, que foi diagnosticado com transtorno bipolar II.[45]
- Maria Bamford foi diagnosticada com transtorno bipolar II.[46]
- Geoff Bullock, cantor e compositor, foi diagnosticado com transtorno bipolar II.[47]
- Mariah Carey foi diagnosticada com transtorno bipolar II em 2001. Em 2018, revelou publicamente e busca ativamente tratamento na forma de terapia e medicação.[48]
- Charmaine Dragun, ex-jornalista/locutora australiana. O inquérito concluiu que ela tinha transtorno bipolar II.[49]
- Joe Gilgun foi diagnosticado com transtorno bipolar II.[50]
- Shane Hmiel foi diagnosticado com transtorno bipolar II.[51]
- Jesse Jackson Jr. foi diagnosticado com transtorno bipolar II.[52]
- Thomas Eagleton recebeu um diagnóstico de transtorno bipolar II do Dr. Frederick K. Goodwin.[53]
- Carrie Fisher foi diagnosticada com transtorno bipolar II.[54]
- Albert Lasker é especulado de ter tido transtorno bipolar II.[55][56]
- Demi Lovato foi diagnosticada com transtorno bipolar II.[57]
- Evan Perry, tema do documentário Boy Interrupted, foi diagnosticado com transtorno bipolar II.[58]
- Especula-se que Sylvia Plath tenha sofrido de transtorno bipolar II.[59]
- Richard Rossi, cineasta, músico e ministro independente foi diagnosticado com transtorno bipolar II.[60]
- Rumer foi diagnosticado com transtorno bipolar II.[61]
- Especula-se que Robert Schumann tenha sofrido de transtorno bipolar II.[62]
- Catherine Zeta-Jones recebeu tratamento para o transtorno bipolar II após lidar com o stress do cancro na garganta do seu marido. De acordo com sua assessora de imprensa, Zeta-Jones tomou a decisão de se hospedar em um "estabelecimento de saúde mental" brevemente.[63]
Ver também[editar | editar código-fonte]
- Transtorno bipolar
- Transtorno bipolar I
- Lista detalhada dos códigos de diagnóstico de transtorno bipolar do DSM-IV-TR
- Transtorno bipolar não especificado
- Espectro bipolar
- Ciclotimia
- Desregulação emocional
- Criatividade e transtorno bipolar
- Pesquisa de transtornos bipolares
- Epilepsia do lobo temporal
Referências
- ↑ a b c d e f g h i j k l m Benazzi F (2007). "Bipolar II disorder: Epidemiology, Diagnosis and Management". CNS Drugs (Therapy in Practice). 21 (9): 727–40. doi:10.2165/00023210-200721090-00003. PMID 17696573. S2CID 28078494.
- ↑ a b c d e f g h i j k l m Berk M, Dodd S (February 2005). "Bipolar II disorder: a review". Bipolar Disorders. 7 (1): 11–21. doi:10.1111/j.1399-5618.2004.00152.x. PMID 15654928.
- ↑ Hurley K (24 November 2020). "Bipolar Disorder and Depression: Understanding the Difference". Psycom. Retrieved 29 January 2021.
- ↑ "Bipolar Diagnosis". WebMD. Atlanta, Georgia. 29 January 2021. p. 1. Retrieved 30 January 2021.
- ↑ a b American Psychiatric Association. American Psychiatric Association. DSM-5 Task Force. (2017) [2013]. Diagnostic and statistical manual of mental disorders : DSM-5 (5th ed.). Washington, D.C.: American Psychiatric Association. p. 139. ISBN 9780890425541. OCLC 1042815534 – via Internet Archive.
- ↑ Suppes, Trisha (2019). Bipolar II Disorder Recognition, Understanding, and Treatment. American Psychiatric Association Publishing.
- ↑ Buskist W, Davis SF, eds. (2008). 21st Century Psychology: A Reference Handbook. Thousand Oaks, California: Sage Publications. pp. 290. ISBN 978-1-4129-4968-2 – via Internet Archive.
- ↑ "Bipolar II Disorder". WebMD. Reviewed by Smitha Bhandari, MD on April 14, 2020. p. 2. Retrieved 31 January 2021.
- ↑ a b c d e Mak AD (2007). "A short review on the diagnostic issues of bipolar spectrum disorders in clinically depressed patients -- Bipolar II disorder". Hong Kong Journal of Psychiatry. 17: 139–144 – via Gale.
- ↑ Merikangas KR, Lamers F (January 2012). "The 'true' prevalence of bipolar II disorder". Current Opinion in Psychiatry. 25 (1): 19–23. doi:10.1097/YCO.0b013e32834de3de. PMID 22156934. S2CID 10768397.
- ↑ a b Orum M (2008). "The Role of Wellbeing Plans in Managing Bipolar II Disorder". In Parker G (ed.). Bipolar II Disorder: Modelling, Measuring, and Managing. Cambridge, England: Cambridge University Press. ISBN 978-0-521-87314-7.
- ↑ Smith M (2008). "Survival Strategies for Managing and Prospering with Bipolar II Disorder". In Parker G (ed.). Bipolar II Disorder: Modelling, Measuring, and Managing. Cambridge, England: Cambridge University Press. pp. 195–203. ISBN 978-0-521-87314-7.
- ↑ Proudfoot J, Doran J, Manicavasagar V, Parker G (October 2011). "The precipitants of manic/hypomanic episodes in the context of bipolar disorder: a review". Journal of Affective Disorders. 133 (3): 381–7. doi:10.1016/j.jad.2010.10.051. PMID 21106249.
- ↑ Cerullo MA, Strakowski SM (October 2007). "The prevalence and significance of substance use disorders in bipolar type I and II disorder". Substance Abuse Treatment, Prevention, and Policy. 2: 29. doi:10.1186/1747-597X-2-29. PMC 2094705. PMID 17908301.
- ↑ Valderas JM, Starfield B, Sibbald B, Salisbury C, Roland M (July 2009). "Defining comorbidity: implications for understanding health and health services". Annals of Family Medicine. 7 (4): 357–63. doi:10.1370/afm.983. PMC 2713155. PMID 19597174.
- ↑ The National Institute of Mental Health (January 2020). "Bipolar Disorder". National Institute of Mental Health. Risk Factors. Retrieved 31 January 2021.
- ↑ Leahy RL (2007). "Bipolar disorder: Causes, contexts, and treatments". Journal of Clinical Psychology. 63 (5): 417–424. doi:10.1002/jclp.20360. ISSN 0021-9762. PMID 17417809.
- ↑ Carter J (2009). The complete idiot's guide to bipolar disorder. Bobbi Dempsey. New York: Alpha. pp. 63–65. ISBN 9781592578177. OCLC 213308949 – via Google Books.
- ↑ a b Baek JH, Park DY, Choi J, Kim JS, Choi JS, Ha K, Kwon JS, Lee D, Hong KS (June 2011). "Differences between bipolar I and bipolar II disorders in clinical features, comorbidity, and family history". Journal of Affective Disorders. 131 (1–3): 59–67. doi:10.1016/j.jad.2010.11.020. PMID 21195482.
- ↑ a b c d e f g h i j k Hadjipavlou G, Yatham LN (2008). "Bipolar II Disorder in Context: epidemiology, disability, and economic burden". In Parker G (ed.). Bipolar II Disorder: Modelling, Measuring, and Managing. Cambridge, England: Cambridge University Press. pp. 61–74. ISBN 978-0-521-87314-7.
- ↑ a b c El-Mallakh R, Weisler RH, Townsend MH, Ginsberg LD (2006). "Bipolar II disorder: current and future treatment options". Annals of Clinical Psychiatry. 18 (4): 259–66. doi:10.1080/10401230600948480. PMID 17162626.
- ↑ Tamada, Renata S.; Lafer, Beny (setembro de 2003). «Indução de mania durante o tratamento com antidepressivos no transtorno bipolar». Brazilian Journal of Psychiatry: 171–176. ISSN 1516-4446. doi:10.1590/S1516-44462003000300010. Consultado em 30 de agosto de 2022
- ↑ Almeida, Cristina (5 de janeiro de 2021). «Lítio traz equilíbrio no transtorno bipolar, mas exige controle contínuo». UOL VivaBem. Consultado em 30 de agosto de 2022
- ↑ Hahn CG, Gyulai L, Baldassano CF, Lenox RH (June 2004). "The current understanding of lamotrigine as a mood stabilizer". The Journal of Clinical Psychiatry. 65 (6): 791–804. doi:10.4088/JCP.v65n0610. PMID 15291656.
- ↑ Skeppar P, Adolfsson R (1 January 2006). "Bipolar II and the bipolar spectrum". Nordic Journal of Psychiatry. 60 (1): 7–26. doi:10.1080/08039480500504685. PMID 16500795. S2CID 31045895.
- ↑ Sandlin EK, Gao Y, El-Mallakh RS (2014). "Pharmacotherapy of bipolar disorder: current status and emerging options". Clinical Practice. 11 (1): 39–48. doi:10.2217/cpr.13.85. S2CID 31900250.
- ↑ "Understanding Bipolar Disorder -- Treatment". WedMD.com. Retrieved 22 November 2011.
- ↑ a b c d Randall C (2010). "1". Neuropsychological emotion processing abnormalities in bipolar disorder I and II (Ph. D thesis). University of Nevada. Archived from the original on 8 January 2012. Retrieved 19 October 2011.
- ↑ a b c Ruggero CJ, Chelminski I, Young D, Zimmerman M (December 2007). "Psychosocial impairment associated with bipolar II disorder". Journal of Affective Disorders. 104 (1–3): 53–60. doi:10.1016/j.jad.2007.01.035. PMC 2147679. PMID 17337067.
- ↑ a b c d e f McAllister-Williams RH (March 2006). "Relapse prevention in bipolar disorder: a critical review of current guidelines". Journal of Psychopharmacology. 20 (2 Suppl): 12–6. doi:10.1177/1359786806063071. PMID 16551667. S2CID 20569865.
- ↑ a b c d Hadjipavlou G (2008). "Mood Stabilisers in treatment of Bipolar II Disorder". In Parker G (ed.). Bipolar II Disorder: Modelling, Measuring, and Managing. Cambridge, England: Cambridge University Press. pp. 120–132. ISBN 978-0-521-87314-7.
- ↑ a b c d e f Wingo AP, Baldessarini RJ, Compton MT, Harvey PD (May 2010). "Correlates of recovery of social functioning in types I and II bipolar disorder patients". Psychiatry Research. 177 (1–2): 131–4. doi:10.1016/j.psychres.2010.02.020. PMC 2859974. PMID 20334933.
- ↑ a b c d e Rosa AR, Bonnín CM, Vázquez GH, Reinares M, Solé B, Tabarés-Seisdedos R, Balanzá-Martínez V, González-Pinto A, Sánchez-Moreno J, Vieta E (December 2010). "Functional impairment in bipolar II disorder: is it as disabling as bipolar I?". Journal of Affective Disorders. 127 (1–3): 71–6. doi:10.1016/j.jad.2010.05.014. PMID 20538343.
- ↑ a b Chang JS, Choi S, Ha K, Ha TH, Cho HS, Choi JE, Cha B, Moon E (June 2011). "Differential pattern of semantic memory organization between bipolar I and II disorders". Progress in Neuro-Psychopharmacology & Biological Psychiatry. 35 (4): 1053–8. doi:10.1016/j.pnpbp.2011.02.020. PMID 21371517. S2CID 42808093.
- ↑ a b c d Orum M (2008). "The Role of Wellbeing Plans in Managing Bipolar II Disorder". In Parker G (ed.). Bipolar II Disorder: Modelling, Measuring, and Managing. Cambridge, England: Cambridge University Press. pp. 177–194. ISBN 978-0-521-87314-7.
- ↑ Benazzi F (2008). "Management Commentary". In Parker G (ed.). Bipolar II Disorder: Modelling, Measuring, and Managing. Cambridge, England: Cambridge University Press. pp. 232–236. ISBN 978-0-521-87314-7.
- ↑ a b MacQueen GM, Young LT (March 2001). "Bipolar II disorder: symptoms, course, and response to treatment". Psychiatric Services. 52 (3): 358–61. doi:10.1176/appi.ps.52.3.358. PMID 11239105.
- ↑ Fieve RR (2009). Bipolar Breakthrough: The Essential Guide to Going Beyond Moodswings to Harness Your Highs, Escape the Cycles of Recurrent Depression, and Thrive with Bipolar II. New York: Rodale. pp. 232. ISBN 978-1-60529-645-6.
- ↑ a b Manicavasagar V (2008). "The role of psychological interventions in managing Bipolar II Disorder". In Parker G (ed.). Bipolar II Disorder: Modelling, Measuring, and Managing. Cambridge, England: Cambridge University Press. pp. 151–176. ISBN 978-0-521-87314-7.
- ↑ Jamison KR (2000). "Suicide and bipolar disorder". The Journal of Clinical Psychiatry. 61 Suppl 9: 47–51. PMID 10826661.
- ↑ Shorter E (2005-02-17). A historical dictionary of psychiatry. Oxford University Press. p. 132. ISBN 978-0-19-803923-5.
- ↑ a b c Thompson, J. (2012) A Jungian Approach to Bipolar Disorder, Soul Books
- ↑ a b Jung CG (1903). "On Manic mood disorder". Psychiatric Studies. 1 Collected works (second ed.). pp. 109–111. translated by R.F.C Hull. Routledge and Kegan Paul (1970)
- ↑ Frances A, Jones KD (August 2012). "Bipolar disorder type II revisited". Bipolar Disorders. 14 (5): 474–7. doi:10.1111/j.1399-5618.2012.01038.x. PMID 22834459.
- ↑ Connolly R (6 April 2012). "Hell and Black". The Age.
- ↑ Burger, David (June 22, 2011). "Comic Maria Bamford will cross personal boundaries at Utah show". The Salt Lake Tribune. I was re-diagnosed (after a three-day stay at the hospital) as Bipolar II
- ↑ Allen T (29 September 2010). "Geoff Bullock Opens Up". ChristianFaith.com. Retrieved 23 October 2014.
- ↑ "Mariah Carey: My Battle with Bipolar Disorder". PEOPLE.com. Retrieved 2018-04-11.
- ↑ "Gap suicide preventable". Wentworth Courier. 2010-10-20. Retrieved 2010-10-25.
- ↑ Ewens H (29 August 2019). "You Wouldn't Believe Joe Gilgun's Life Story – So He Spun It into TV". Vice.
- ↑ "Shane Hmiel's Story on NASCAR Race-Hub Part 1". YouTube.com. Fox Sports, SPEED, NASCAR Race Hub. July 21, 2011. Retrieved 4 October 2014.
- ↑ "Rep. Jackson Jr. treated for bipolar disorder". USA Today. August 13, 2012. Retrieved August 13, 2012.
- ↑ Altman LK (July 23, 2012). "Hasty and Ruinous 1972 Pick Colors Today's Hunt for a No. 2". The New York Times. Retrieved June 24, 2017.
- ↑ "Carie Fisher 'Strike Back' at Mental Illness". USA Today. 30 May 2002.
- ↑ Cruikshank JL, Schultz AW (2010-07-01), The Man Who Sold America, Harvard Business Review Press
- ↑ Cotliar S (20 April 2011). "Demi Lovato: I Have Bipolar Disorder". People.
- ↑ Vena J (20 April 2011). "Demi Lovato Has Bipolar Disorder". MTV News.
- ↑ Boy Interrupted (DVD). HBO Films. 2009.
- ↑ Cooper, Brian (June 2003). "Sylvia Plath and the depression continuum". Journal of the Royal Society of Medicine. 96 (6): 266-301. doi:10.1258/jrsm.96.6.296. PMID 12782699.
- ↑ Rossi R (June 5, 2008). "The Lynn Cullen Show" (Interview). Interviewed by Lynn Cullen. my father was bi-polar one, and I'm bi-polar two.
- ↑ Graff, Gary (23 January 2015). "U.K. Singer-Songwriter Rumer on Battling Depression & Bipolar 2 to Create 'Into Colour'". Billboard.
- ↑ Domschke, Katharina (March 2010). "Robert Schumann's contribution to the genetics of psychosis". British Journal of Psychiatry. Bjp.rcpsych.org. 196 (4): 325. doi:10.1192/bjp.196.4.325. PMID 20357311.
- ↑ "Catherine Zeta-Jones treated for bipolar disorder". BBC News. 14 April 2011.