Insonnia familiare fatale

| Insonnia familiare fatale | |
|---|---|
| Malattia rara | |
| Specialità | psichiatria, medicina del sonno e neuropatologia |
| Eziologia | Genetica |
| Sede colpita | Sistema nervoso centrale |
| Classificazione e risorse esterne (EN) | |
| ICD-9-CM | 046.8046.8 |
| ICD-10 | A81.83 |
| OMIM | #600072 |
| MeSH | D034062 |
| Sinonimi | |
| FFI | |

L'insonnia familiare fatale (IFF) è una malattia genetica da prioni, autosomica dominante, che conduce alla degenerazione dei nuclei del talamo e della corteccia cerebrale. Il gene PRNP mutato codifica la proteina PrPSc, che tende a ripiegarsi in una maniera errata, detta forma prionica. L'insonnia fatale familiare è una malattia degenerativa del cervello appartenente al gruppo delle encefalopatie spongiformi.
Causa insonnia totale (impossibilità di dormire) ed evidenti sintomi neurologici e, dopo alcuni mesi di sofferenza, porta alla morte. Attualmente non esistono farmaci in grado di curare la malattia, tuttavia diversi studi sottolineano l'azione preventiva dell'antibiotico doxiciclina. Le persone che ne soffrono presentano alterazioni strutturali di particolari proteine, chiamate prioniche, resistenti alla degradazione che si accumulano nel cervello, in direzione del talamo, erodendolo e causando l'impossibilità di dormire, e di conseguenza il decesso.
Il primo caso di cui si ha notizia coinvolge un uomo italiano, morto a Venezia nel 1765.[1]
Storia[modifica | modifica wikitesto]
La scoperta di questa patologia si deve all'osservazione del complesso e misterioso quadro sintomatologico mostrato da tre fratelli di una famiglia della provincia di Treviso, che si ammalarono consecutivamente a partire dal 1973. Al primo caso, una donna di 48 anni, fu diagnosticata la sindrome di Menière, ma, essendo risultata inutile ogni terapia, morì dopo 8 mesi dalla comparsa dei primi sintomi; neanche con l'esame autoptico si arrivò a una conclusione sulla causa del decesso. Stessa cosa avvenne con sua sorella, ammalatasi 5 anni dopo, poiché il neurologo Erwin Wildi non riuscì ad individuare la malattia letale attraverso l'esame di parte dell'encefalo. Pertanto proseguirono con maggior interesse gli studi sulla genealogia delle due pazienti e sui racconti dei loro familiari, anche se molti consanguinei erano emigrati nel corso del tempo.
Dopo un periodo di interruzione, si ritornò ad investigare, quando, nel 1984, venne ricoverato il fratello cinquantatreenne delle due pazienti, che, pur non avendo mai manifestato problemi di salute particolarmente gravi, cominciò a soffrire di insonnia, senza ricevere alcun beneficio dalla somministrazione di farmaci ipnoinducenti, tanto che morì dopo 9 mesi dall'esordio della malattia. I vari sintomi del terzo paziente vennero sistematicamente descritti da Lugaresi, medico in una clinica di Bologna. Dopo l'individuazione di 5 nuovi casi e approfonditi studi anatomopatologici, con cui si individuarono gli effetti della malattia nei nuclei anteriore e dorso-mediale del talamo, Ignazio Roiter, al quale si deve la prima descrizione clinica della malattia basata sull'osservazione dei tre fratelli, fondò l'Associazione Familiari Insonnia Familiare Fatale.[2][3] Dalle approfondite ricerche sulla storia degli antenati dei pazienti emerse che il primo caso di portatore della malattia potrebbe essere rappresentato da un tale Giacomo, ricco medico veneziano deceduto, come si legge nei registri parrocchiali, nel 1765 dopo aver manifestato dei sintomi apparentemente inspiegabili, tra cui un'estenuante insonnia durata 9 mesi.[4]
Epidemiologia[modifica | modifica wikitesto]
L'età media della malattia è intorno ai 40 anni, con una variabilità compresa tra i 20 e i 60 anni.[5] Si tratta di una malattia rarissima, che in tutto il mondo è stata diagnosticata a circa 200 pazienti e coinvolge 27 famiglie. Casi sono stati documentati in Austria, Germania, Francia, Cina, Giappone e Stati Uniti d'America, mentre in Italia i pazienti affetti da questa patologia appartengono a due famiglie distinte[6][7].
Eziologia e patogenesi[modifica | modifica wikitesto]

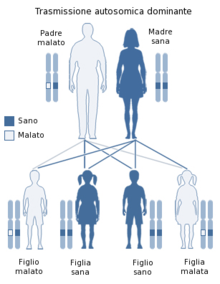
Le malattie da prioni sono causate dalla conversione di una proteina normale (PrPC o prion normale) in una forma ad essa simile (PrPSc), che, essendo insolubile e resistente agli enzimi, si accumula nel sistema nervoso danneggiandolo. In particolare, nel caso dell'insonnia familiare fatale la parte più colpita è quella del talamo (nuclei anteriore e dorso-mediale), ma vengono coinvolti anche l'oliva bulbare ed alcuni punti isolati della corteccia cerebrale. Nel cromosoma 20 è presente una mutazione genetica puntiforme del codone 178 del gene della PrP, che codifica asparagina al posto dell'acido aspartico, mentre il codone 129 dello stesso allele, che è interessato da un polimorfismo, la metionina. Di questa malattia a trasmissione dominante esistono due varianti legate al codone 129; infatti se il codone dell'altro cromosoma 20 codifica la valina, l'evoluzione del disturbo è più lunga, se invece il paziente è omozigote rispetto a questo codone, si ha un'evoluzione più breve e si assiste ad un minor danneggiamento della corteccia cerebrale.
Pare che il meccanismo di insorgenza della malattia sia legato ad alterazioni ormonali, tra cui l'aumento delle catecolamine e del cortisolo, mancanza di melatonina e perdita del ritmo circadiano dell'ipofisi[3]. Inoltre, secondo alcuni studi scientifici, la proteina PrPc sarebbe una componente dei recettori del GABA e la sua conversione in un'isoforma proteica causerebbe l'incapacità degli stessi recettori di esercitare la loro azione inibitrice sulle cellule nervose del talamo, che, a causa dell'eccessiva attivazione, andrebbero incontro a necrosi[8].
Esiste anche una forma sporadica dell'Insonnia Familiare, definita sFI, in cui l'unica mutazione presente è al codone 129 ma senza la mutazione al codone 178.
Clinica[modifica | modifica wikitesto]
Segni e sintomi[modifica | modifica wikitesto]

Dopo un periodo di spossatezza, il paziente comincia a soffrire di insonnia farmacoresistente sempre più grave, fino all'incapacità completa di raggiungere il sonno profondo per poi presentare condizioni come lo stupor ed il coma. Tuttavia nello stadio in cui si manifesta l'impossibilità di dormire ci sono fasi di sonno paradosso apparentemente simili al sonnambulismo, che sono caratterizzate da sogni recitati, e questo la rende molto diversa dalla insonnia ordinaria. La malattia danneggia progressivamente la memoria verbale ed a lungo termine, ma non comporta demenza.[6][7]
Oltre all'insonnia, si osservano difficoltà motorie (es. andatura atassica) e una precoce disautonomia neurovegetativa, con disturbi sfinterici, scialorrea, lacrimazione, sudorazione costante, rinorrea, incremento della temperatura corporea e della pressione arteriosa, tachicardia e alterazioni del respiro (es. tachipnea), ma talvolta compaiono anche paresi.[9]
Trattamento[modifica | modifica wikitesto]
Nel marzo 1984, il neurologo italiano ed esperto del sonno Benedetto Ignazio Roiter ricevette un uomo di 53 anni presso l'ospedale di Treviso e per primo descrisse clinicamente la malattia. Il paziente, citato nei testi solo con il nome di Silvano, aveva infatti deciso in un raro momento di coscienza di farsi studiare dai medici e di donare alla ricerca il proprio cervello dopo la morte, nella speranza di trovare una cura per le future vittime.[10] La ricerca venne pubblicata nel 1986 sul New England Journal of Medicine.[11]
Al 2022, nessuna cura o trattamento è stato ancora trovato per la IFF, né la terapia genica (finanziata anche grazie al contributo di Telethon[12]) finora ha avuto successo. Sebbene non sia attualmente possibile invertire la malattia sottostante, vi sono alcune prove che i trattamenti incentrati esclusivamente sui sintomi possono migliorare la qualità della vita.[13]
Per la forma sporadica, esistono studi recenti relativi a derivati fenotiazinici, ma sono ancora preliminari, nonostante alcuni pazienti hanno stabilito che il sonno è migliorato con le fenotiazine originarie.[14] In realtà però ci sono altri studi, come ad esempio gli studi sulla doxiciclina che sembrano promettenti in vitro che sono stati effettuati da un gruppo di scienziati Italiani.[15]
Prognosi[modifica | modifica wikitesto]
La prognosi è sempre sfavorevole: la durata prima del decesso varia dai 7 ai 25 mesi, ma in media si aggira sui 13 mesi.[3]
Note[modifica | modifica wikitesto]
- ^ La famiglia che non riusciva a dormire.
- ^ Storia dell'insonnia familiare fatale, su afiff.net, Associazione familiari insonnia familiare fatale. URL consultato il 30 novembre 2017 (archiviato dall'url originale il 21 aprile 2018).
- ^ a b c Studio clinico osservazionale (PDF), su afiff.net. URL consultato il 7 settembre 2016 (archiviato dall'url originale il 16 settembre 2016).
- ^ Un medico italiano del '700 il primo uomo senza sonno, in la Repubblica, 23 febbraio 2008. URL consultato il 30 novembre 2017.
- ^ P. Montagna, Cortelli P, Avoni P, Tinuper P, Plazzi G, Gallassi R, Portaluppi F, Julien J, Vital C, Delisle MB, Gambetti P, Lugaresi E., Clinical features of fatal familial insomnia: phenotypic variability in relation to a polymorphism at codon 129 of the prion protein gene., in Brain Pathol., vol. 8, n. 3, Lug 1998, pp. 512-20, PMID 9669701.
- ^ a b La malattia nel Dizionario di Medicina, su treccani.it, Enciclopedia Treccani. URL consultato l'11 settembre 2016.
- ^ a b Articolo sull'Insonnia Familiare Fatale, su scienze.fanpage.it. URL consultato l'11 settembre 2016.
- ^ Biologia molecolare dell'insonnia familiare fatale, su afiff.net, Associazione familiari insonnia familiare fatale. URL consultato il 9 settembre 2016 (archiviato dall'url originale il 25 ottobre 2016).
- ^ Clinica e neuropatologia dell'insonnia familiare fatale, su afiff.net, Associazione familiari insonnia familiare fatale. URL consultato il 13 settembre 2016 (archiviato dall'url originale il 25 ottobre 2016).
- ^ Daniele Banfi, Insonnia familiare, malattia mortale. 200 casi nel mondo, 5 in Italia, in La Stampa, 17 aprile 2015.
- ^ (EN) Lugaresi E, Medori R, Montagna P, Baruzzi A, Cortelli P, Lugaresi A, Tinuper P, Zucconi M, Gambetti P., Fatal familial insomnia and dysautonomia with selective degeneration of thalamic nuclei, in New England Journal of Medicine, n. 315, 1986, pp. 997-1003.
- ^ BENEDETTO IGNAZIO ROITER, su telethon.it.
- ^ (EN) Schenkein J, Montagna P, Self-management of fatal familial insomnia. Part 2: case report, in MedGenMed: Medscape general medicine, vol. 8, n. 3, 2006, p. 66, PMC 1781276, PMID 17406189.
- ^ * Tabaee Damavandi P, Dove Martin T, Pickersgill Richard W, A review of drug therapy for sporadic fatal insomnia, in Prion, vol. 11, n. 5, 2017, pp. 293-299, DOI:10.1080/19336896.2017.1368937.
- ^ * Gianluigi Forloni, Mauro Tettamanti, Ugo Lucca, Yasmin Albanese et al., Preventive study in subjects at risk of fatal familial insomnia: Innovative approach to rare diseases, in Prion, vol. 9, n. 2, 2015, pp. 75-79, DOI:10.1080/19336896.2015.1027857, PMC 4601344.
Bibliografia[modifica | modifica wikitesto]
- (EN) Sleep Medicine: Sleep Disorders, Fatal Familial Insomnia, Morvan's Syndrome, Sleep Apnea, Jet Lag, African Trypanosomiasis, Bruxism, General Books, 2010.
- (EN) Ronald Cohn e Jesse Russell, Fatal Familial Insomnia, Book on Demand Ltd., 2012.
- (EN) Christian Guilleminault, Fatal familial insomnia: inherited prion diseases, sleep, and the thalamus, Raven Press, 1994.
- (EN) Daniel T. Max, The Family That Couldn't Sleep: Unravelling a Venetian Medical Mystery, 2006, ISBN 1-4000-6245-4.
- (EN) Research Laboratories Merck, The Merck Manual quinta edizione, Milano, Springer-Verlag, 2008, ISBN 978-88-470-0707-9.
Voci correlate[modifica | modifica wikitesto]
Altri progetti[modifica | modifica wikitesto]
 Wikimedia Commons contiene immagini o altri file su insonnia familiare fatale
Wikimedia Commons contiene immagini o altri file su insonnia familiare fatale
Collegamenti esterni[modifica | modifica wikitesto]
- AFIFF - Associazione Familiari Insonnia Familiare Fatale (Malattie da Prioni), su afiff.net.
- AIEnP - Associazione Italiana Encefalopatie da Prioni), su aienp.it.
- The Cellular Prion Protein (PrPC): Its Physiological Function and Role in Disease
| Controllo di autorità | BNF (FR) cb13549188z (data) |
|---|